Por Sra. Tsolmongerel Tsilaajav; Dra. Inke Mathauer y Dra. Valeria de Oliveira Cruz
Hasta ahora, la mayoría de los casos confirmados de COVID-19 en los países de la Región de Asia Sudoriental (SEAR) se han producido en grupos. [1] Muchos gobiernos de la región han confiado en gran medida en los proveedores públicos para la prestación de servicios sanitarios relacionados con la COVID-19. Sin embargo, a medida que la situación cambie y los países registren un número aún mayor de casos confirmados de COVID-19, es posible que los gobiernos tengan que solicitar apoyo adicional a un abanico más amplio de partes interesadas, y de manera importante a los proveedores privados de asistencia sanitaria, allí donde éstos tengan una fuerte presencia en la prestación de servicios sanitarios en la región. Esto es más difícil porque la capacidad de regular el sector sanitario privado no ha estado a la altura en la mayoría de los países. [2] En general, existe una variación considerable entre los países de la región en lo que respecta a la prestación de servicios sanitarios por parte del sector privado. Países como Bután, Tailandia, Timor Oriental y Sri Lanka dependen en gran medida de los proveedores del sector público, mientras que, por otro lado, en Bangladesh, India e Indonesia aproximadamente entre el 60% y el 80% de las consultas ambulatorias y entre el 40% y el 60% de los casos de hospitalización son prestados por el sector privado. [3] Contar con políticas y enfoques eficaces para la participación del sector privado (PSE) se convierte así en un factor crítico para gestionar el brote de COVID-19 en cada país.
En este blog se esbozan preguntas comunes en materia de políticas, las prácticas actuales de los países, así como orientaciones políticas para la compra de servicios sanitarios a proveedores privados en respuesta a los retos de COVID-19 a nivel nacional. El objetivo es orientar a los países de la SEAR y compartir información sobre experiencias dentro y fuera de la región. Se trata de un relato descriptivo de las primeras acciones de respuesta al COVID-19 en los países, con reflexiones sobre las orientaciones existentes en materia de política de financiación sanitaria, en contraposición a cualquier intento de evaluación de las acciones que se producirá en una fase posterior, cuando los países hayan superado la situación de emergencia. La recopilación de prácticas nacionales se basa en la información y los comentarios de una encuesta nacional realizada entre los puntos focales de las oficinas nacionales de la OMS [4] en SEAR para identificar experiencias en la participación y adquisición de servicios de proveedores privados de atención sanitaria. Además, enriquecimos la información recopilada con recomendaciones clave de la OMS extraídas de varios blogs y documentos recientes sobre financiación sanitaria [5], presupuestación [6] y compras [7] para COVID-19 y otras fuentes sobre compras estratégicas para países de ingresos bajos y medios.
2. ¿Cómo se financian los servicios COVID-19 de los proveedores del sector público y privado?
Se insta a los gobiernos a dar prioridad y acelerar la asignación de fondos públicos a la adquisición y prestación de servicios sanitarios relacionados con la COVID-19. Además, para garantizar el acceso efectivo a los servicios de COVID-19, la OMS ha recomendado recientemente a los países que suspendan todo tipo de tasas de usuario y de reparto de costes durante un periodo de tiempo definido. [5]
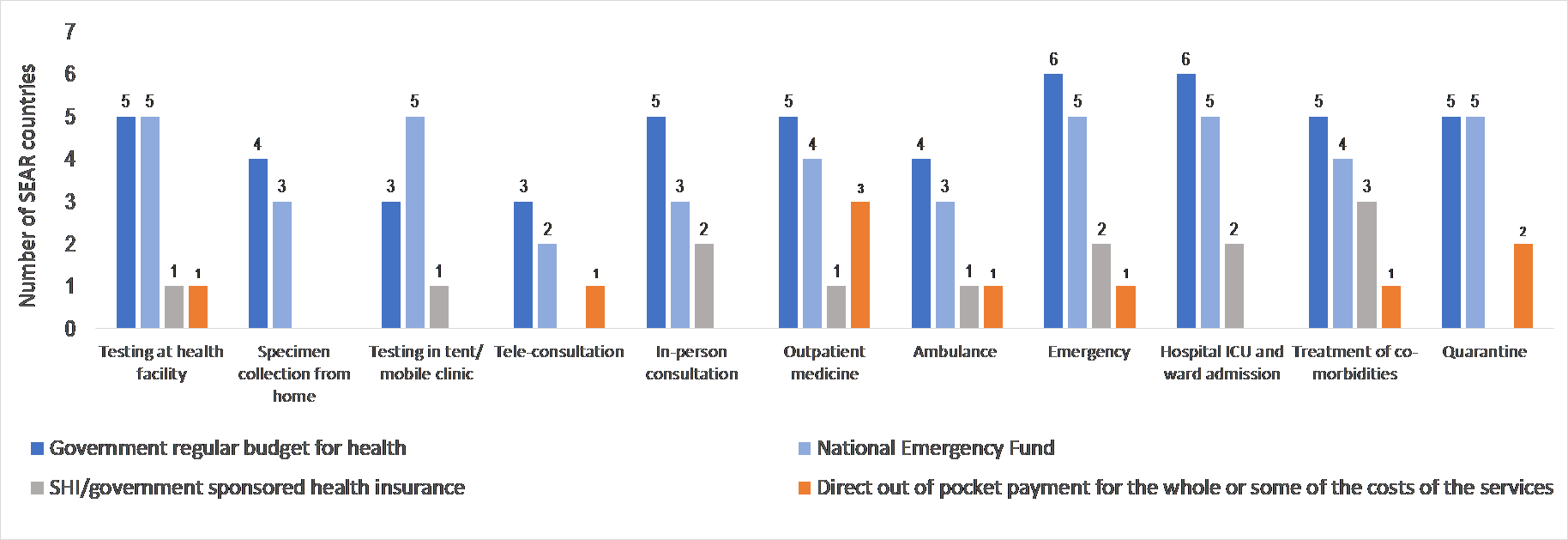
Según los encuestados, los servicios de COVID-19 se han financiado en gran medida con cargo a los presupuestos gubernamentales (tanto ordinarios como para casos de emergencia) y también con recursos procedentes de programas de seguro médico público como
el
Universal Coverage Scheme (UCS) en Tailandia y el PMJAY en la India (Gráfico 2). En Timor Oriental, se hizo una transferencia extraordinaria del Fondo del Petróleo (un fondo de riqueza nacional utilizado con fines de emergencia) al presupuesto del Estado para financiar los servicios sanitarios de COVID-19.
3. ¿Cuáles son los acuerdos favorables para la compra de servicios sanitarios a proveedores del sector privado?
Los gobiernos deben aclarar qué organismo u organismos de compra deben adquirir servicios sanitarios de proveedores privados y, a continuación, deben aclarar cómo seleccionar a los proveedores privados para la prestación de servicios relacionados con COVID-19. La selección de proveedores puede basarse en un conjunto (mínimo) de normas exigidas cuando aún no exista una acreditación reglamentaria y sistemática más establecida.
Según los encuestados, los ministerios de salud han sido los principales coordinadores y reguladores de la respuesta al COVID-19 relacionada con el sistema de salud en los países de la Región. En varios países, el Ministerio de Sanidad es también el comprador de los servicios sanitarios privados, como en Nepal, Bangladesh y Timor Oriental. En otros países, los organismos públicos de seguros sanitarios desempeñan el papel de compradores de servicios de COVID-19 tanto de proveedores públicos como privados, por ejemplo la Oficina Nacional de Seguridad Sanitaria (NHSO) de Tailandia, el BJPS de Indonesia y las autoridades sanitarias nacionales y estatales de la India. En el caso de los pacientes que no están afiliados a un seguro médico, el Ministerio de Sanidad y Bienestar Familiar[1] adquiere en la India los servicios sanitarios necesarios relacionados con COVID-19, mientras que el BJPS de Indonesia participa en las funciones de revisión y verificación de las solicitudes de reembolso.
En lo que respecta a la selección de proveedores privados, la información facilitada por esta encuesta sobre si se siguieron procesos de selección competitivos o sistemas de acreditación existentes a la hora de contratar proveedores sanitarios privados para los servicios de COVID-19 es limitada. La mayoría de los países parecen haber recurrido a procesos más sencillos y rápidos que antes, en los que los ministerios de sanidad y las agencias de compras aprobaban listas de centros sanitarios privados a efectos de COVID-19. Por ejemplo, en Tailandia, el Ministerio de Salud Pública emitió listas de laboratorios de pruebas cualificados y hospitales autorizados para la atención de COVID-19. En Indonesia, el BJPS certifica los hospitales privados basándose en una serie de criterios sugeridos por el Ministerio de Sanidad. Por ejemplo, ta capacidad en términos de número de camas de UCI, ventiladores y personal sanitario, se han utilizado como criterios en estos dos países. En otras circunstancias, como en Nepal, el criterio es más sencillo, a saber, todos los centros privados designados y autorizados como proveedores de atención sanitaria de nivel terciario están autorizados a tratar los casos de COVID-19. En la India, las autoridades sanitarias estatales del PMJAY tienen flexibilidad para flexibilizar los criterios de selección teniendo en cuenta sus situaciones específicas.
Los gobiernos deben estudiar si los acuerdos contractuales existentes con el sector privado son adecuados para aumentar la participación de este sector y, en caso negativo, qué tipo de ajustes (o simplificaciones) en los acuerdos contractuales son necesarios (por ejemplo, con respecto a la concesión de licencias, la acreditación, la habilitación, etc.) y posibles durante un estado de emergencia.
Según las respuestas recibidas a la encuesta, la mayoría de los gobiernos de la región han aplicado los marcos jurídicos existentes para contratar a proveedores privados en la respuesta COVID-19 (Tabla 1). Unos pocos países, como Indonesia y Tailandia, pusieron en marcha modalidades de emergencia para movilizar capacidad adicional, por ejemplo, mediante acuerdos contractuales con proveedores privados de atención sanitaria durante el periodo definido del brote de COVID-19.

4. ¿Qué métodos de pago se utilizan y cuáles son adecuados para pagar los servicios relacionados con COVID-19, cuando los presta el sector privado?
La selección de una combinación de métodos de pago a proveedores dependerá del sistema de pagos y gestión de reclamaciones existente y del conjunto de incentivos relacionados (incluido el desembolso rápido de fondos) hacia los proveedores privados para fomentar una mayor producción de servicios. Aunque es necesario un examen detallado y una adaptación flexible al contexto del país, podrían estudiarse, por ejemplo, los siguientes elementos:
- Importe fijo por prueba, consulta/ teleconsulta para fomentar la prestación de estos servicios
- Pago basado en casos para la atención hospitalaria COVID-19 (que se diferenciará en función de la gravedad o el uso de ventilación, etc. y se combinará con elementos de pago por servicios (FFS)) para garantizar la continuidad y la calidad de la atención al paciente;
- Aumento de la tasa de pago para incentivar la prestación de servicios sanitarios específicos relacionados con COVID-19.
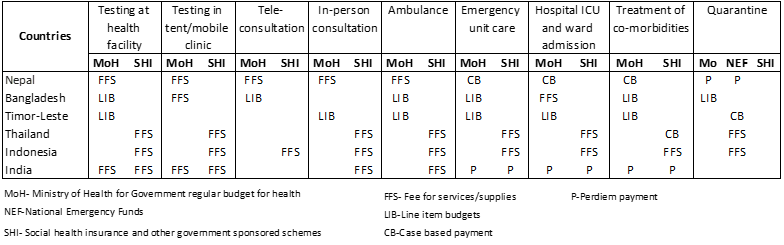
Los compradores y pagadores de esta región aplican una combinación de métodos de pago para los servicios relacionados con la COVID-19, como se muestra en el cuadro 2. El pago por servicios (FFS) parece ser el método de pago más utilizado, especialmente para pruebas, consultas y servicios de ambulancia. La atención hospitalaria es más compleja, por lo que se utilizan diversos métodos de pago, como el pago por caso, los presupuestos por partidas, el pago por servicios y el pago por día.
6. ¿Permiten las actuales normas de gestión de las finanzas públicas (GFP) la contratación y la compra de servicios al sector privado, y qué tipo de ajustes son necesarios en las normas de GFP? ¿Cómo liberar rápidamente los fondos para que lleguen a los proveedores de primera línea?
En general, las normas de gestión de las finanzas públicas deben permitir la contratación y compra de servicios al sector privado y la asignación de fondos al sector privado. Recientemente, la OMS recomendó a los países que estudiaran formas de garantizar que los recursos públicos se pongan a disposición de la primera línea mediante procesos de ejecución presupuestaria oportunos y eficaces. [6]
Si los presupuestos se elaboran y desembolsan utilizando partidas basadas en los insumos, es posible que no exista ningún mecanismo que permita que los fondos públicos fluyan hacia los proveedores privados. Incluso en países en los que se permite la contratación de proveedores privados con fondos públicos, Los retrasos en la liberación de fondos también dificultan al comprador la firma de contratos creíbles con los proveedores. Esto no sólo deja a los proveedores con fondos insuficientes para satisfacer las necesidades de prestación de servicios, sino que también debilita la capacidad del comprador para implantar un sistema de pago eficaz y establecer un acuerdo contractual basado en la confianza. [13]
Los países están explorando diversos enfoques de gestión de las finanzas públicas para garantizar que los recursos públicos se pongan a disposición de los proveedores de primera línea de manera oportuna y eficaz. Parece que medidas como los anticipos o las transferencias presupuestarias directas destinadas a acelerar la entrega de fondos a los proveedores han sido aplicadas sobre todo a los proveedores públicos y por el gobierno y los ministerios de sanidad. Los regímenes de seguro público suelen utilizar un sistema estándar basado en reclamaciones o acuerdos de desembolso retrospectivo. No obstante, la Los procedimientos de autorización de gastos deben ajustarse para acelerar los desembolsos y hacerlos llegar a los proveedores de atención sanitaria de primera línea en el momento oportuno, garantizando al mismo tiempo la rendición de cuentas. [14]
Conclusiones
Los proveedores privados representan una gran parte de los servicios prestados en la región del Sudeste Asiático. A medida que los gobiernos aprovechan todos los recursos y capacidades disponibles en los países para responder adecuada y eficazmente a la pandemia de COVID-19, el fortalecimiento del compromiso con el sector privado se convierte en una importante vía política.
Ha sido un proceso de aprendizaje para todos. Aunque la magnitud de los retos difiere de un país a otro, cada uno de ellos puede compartir planteamientos y soluciones con otros que aún están tratando de abordarlos en el contexto de esta prolongada pandemia. En este proceso, es fundamental que:
- Los gobiernos determinan las carencias del sector público y las capacidades del sector privado para definir qué servicios deben comprarse a cada uno de estos sectores.
- La financiación de la compra de estos servicios (servicios de respuesta a operaciones de emergencia de salud pública) debe ser en gran medida pública y deben evitarse los pagos directos de bolsillo por parte de los usuarios[5]. Por lo tanto, es vital garantizar que los servicios relacionados con COVID-19 estén libres de cargos en el punto de entrega.
- Se establecen relaciones estratégicas de compra entre proveedores privados y gobiernos[7]. También es necesario aclarar qué organismo u organismos van a desempeñar las funciones de compra. En el caso de múltiples proveedores que atienden a la misma población, los organismos compradores deben aplicar un conjunto mínimo de criterios a la hora de seleccionar proveedores privados para la prestación de servicios relacionados con COVID-19 cuando aún no exista una acreditación reglamentaria y sistemática más establecida.
- Los gobiernos exploran si los acuerdos contractuales existentes con el sector privado son adecuados para ampliar la participación de este último; en caso negativo, es necesario definir qué tipo de ajustes (o simplificaciones) en los acuerdos contractuales son necesarios.
- La selección de los métodos de pago a proveedores se basará en el sistema de pago y gestión de reclamaciones existente y, lo que es más importante, en el sistema de incentivos que el pagador o comprador quiera aplicar a los proveedores privados.
- Los compradores evalúan las tarifas de pago existentes y si establecen los incentivos adecuados para los proveedores del sector privado. En este punto, es importante ejercitar la necesidad de un acto de equilibrio para garantizar el mantenimiento de la viabilidad financiera tanto del proveedor como del comprador durante este periodo desconocido. Además, las tarifas de pago deben ajustarse para reflejar los riesgos relativos de la prestación de servicios a pacientes COVID-19 y el cambio en la estructura de costes, que de otro modo podría comprometer la calidad y seguridad de la atención.
- Las normas de gestión de las finanzas públicas permiten un flujo rápido de fondos, al tiempo que garantizan la rendición de cuentas cuando se desembolsan fondos a proveedores del sector privado.
- Deben existir mecanismos de información y control para garantizar la calidad de los servicios mediante el cumplimiento de los protocolos de tratamiento, las normas de derivación de pacientes, etc.
De cara al futuro, los gobiernos deberían documentar, evaluar sus respuestas e incorporar las lecciones aprendidas y las buenas prácticas en materia de compras estratégicas y contratación con proveedores privados, tal y como se adoptaron durante la crisis de COVID-19, para reforzar los sistemas sanitarios a largo plazo. Esto ayudará a los países a evitar o reducir los riesgos de futuros brotes de enfermedades y otras calamidades exacerbadas debido a la debilidad de los sistemas sanitarios, y a hacerlos más resistentes a futuros choques. Para ello, hay que prestar especial atención a la eficiencia, la calidad y la transparencia de los sistemas de financiación sanitaria.
Agradecimientos: Agradecemos las valiosas contribuciones de los colegas de las oficinas de la OMS en los países que aportaron información a este blog; también agradecemos a quienes lo revisaron y aportaron comentarios útiles, a saber (en orden alfabético): Fahdi Dkhimi, Bruno Meessen, Tomas Roubal y Alaka Singh.
[1]
OMS, 2020. Enfermedad por coronavirus (COVID-19), informe de situación – 152, 20 de junio de 2020. Disponible en: https://www.who.int/docs/default-source/coronaviruse/situation-reports/20200620-covid-19-sitrep-152.pdf?sfvrsn=83aff8ee_2
[2]
Morgan, R y Ensor, T (2016). La regulación de los hospitales privados en Asia. Revista Internacional de Planificación y Gestión Sanitarias, 31 (1). pp. 49-64. ISSN 0749-6753.
[3] Ministerio de Salud y Bienestar Familiar, Gobierno de la India, 2017. Análisis de situación- Contexto de la Política Nacional de Salud -2017. Disponible en: https://main.mohfw.gov.in/sites/default/files/71275472221489753307.pdf
Mahendradhata Y, Trisnantoro L, Listyadewi S, Soewondo P, Marthias T, Harimurti P, Prawira J, et al. Revisión del sistema sanitario de la República de Indonesia. Tomo 7 No.1. Nueva Delhi: Organización Mundial de la Salud, Oficina Regional para Asia Sudoriental, 2017. Disponible en: http://www.searo.who.int/entity/asia_pacific_observatory/publications/hits/Indonesia_HIT/en/
Organización Mundial de la Salud. Oficina Regional para el Pacífico Occidental. (2015). Bangladesh health system review. Manila : Oficina Regional de la OMS para el Pacífico Occidental., Disponible en:
https://apps.who.int/iris/handle/10665/208214
[4] Los puntos focales de las oficinas de la OMS en los países (funcionarios técnicos del sistema de salud) han consultado en distinto grado, dada la situación de emergencia en los países, a sus homólogos y a expertos locales a la hora de facilitar información para elaborar este informe. De los 11 países de esta región, respondieron ocho.
[5]
Kutzin J et al. (2020) Priorities for the health financing response to COVID-19, 02 April 2020. Disponible en: https://p4h.world/en/who-priorities-health-financing-response-covid19
[6]
Barroy H, Wang D, Pescetto C, Kutzin J (2020) ¿Cómo presupuestar la respuesta a COVID-19? A rapid scan of budgetary mechanisms in highly affected countries, 25 de marzo de 2020. Disponible en: https://p4h.world/en/node/8821
[7]
Mathauer I et al. (2020) ¿Cómo adquirir servicios sanitarios durante una pandemia? Prioridades de compra para apoyar la respuesta a COVID-19, 28 de abril de 2020. Disponible en: https://p4h.world/en/who-purchasing-health-services-during-pandemic
[8]
OMS, 2020. COVID-19 Herramienta de previsión de suministros esenciales. Disponible en: https://www.who.int/publications/m/item/covid-19-essential-supplies-forecasting-tool
[9] Ministerio de Salud y Bienestar Familiar y Organización Mundial de la Salud de Bangladesh (2018). Los costes del paquete de servicios sanitarios esenciales de Bangladesh: Cuarto Programa Sectorial de Salud, Población y Nutrición. Dhaka
[10] Gestiona el seguro nacional de enfermedad Jaminan Kesehatan Nasional (JKN).
[11]OMS, 2020. Enfermedad por coronavirus (COVID-19), informe de situación – 152, 20 de junio de 2020. Disponible en: https://www.who.int/docs/default-source/coronaviruse/situation-reports/20200620-covid-19-sitrep-152.pdf?sfvrsn=83aff8ee_2
[12] En India, el mayor comprador sigue siendo el Ministerio de Sanidad y Bienestar Familiar (MOHFW) a través de la Misión Nacional de Salud, aunque se trate más bien de un comprador pasivo.
[13] Cashin C., Bloom D., Sparkes S., Barroy H., Kutzin J., O’Dougherty S. Aligning public financial management and health financing: sustaining progress towards universal health coverage. Ginebra: Organización Mundial de la Salud; 2017 (Documento de trabajo sobre financiación de la salud n.º 17.4). Licencia: CC BY-NC-SA 3.0 IGO.
[14] Saxena S y Stone M (2020). Preparación de los sistemas públicos de gestión financiera para afrontar los retos de la respuesta de emergencia. Serie especial del FMI sobre políticas fiscales para responder a COVID-19. Disponible en: https://www.imf.org/en/~/link.aspx?_id=27A8645D20AA4186A005A31874F699D0&_z=z
[15] Ministerio de Sanidad y Bienestar Familiar, Gobierno de la India. Disponible en:
https://www.mohfw.gov.in/pdf/GuidelinestobefollowedondetectionofsuspectorconfirmedCOVID19case.pdf
;
https://www.mohfw.gov.in/pdf/FinalGuidanceonMangaementofCovidcasesversion2.pdf
[16] Departamento de Control de Enfermedades, Ministerio de Salud Pública, Tailandia. Disponible en: ddc.moph.go.th/neumoníaviral/esp/guideline_hcw.php
7. ¿Qué tipo de mecanismos de información y control son necesarios para garantizar la calidad del servicio por parte de los proveedores del sector privado?
Deben existir mecanismos eficaces de información y control para garantizar la calidad y el cumplimiento de los protocolos de tratamiento, las normas de derivación de pacientes, etc. La supervisión también sirve para adaptar los acuerdos contractuales a lo largo del tiempo cuando sea necesario, por ejemplo ajustando los incentivos a la eficiencia y la calidad.
Como se indica en las respuestas a la encuesta, una de las primeras tareas de las asociaciones médicas y los ministerios de sanidad en relación con las respuestas al COVID-19 ha sido la actualización de los protocolos operativos y las directrices a seguir en la gestión clínica y la derivación de pacientes para garantizar la calidad y la seguridad de la prestación de servicios. En la India, por ejemplo, el Ministerio de Sanidad y Bienestar Familiar publicó varias directrices detalladas para aclarar las normas y protocolos de derivación de todo tipo de proveedores. [15] El Departamento de Control de Enfermedades de Tailandia también proporcionó directrices de práctica clínica para todos los centros sanitarios. [16]
Siguiendo estas directrices, la notificación es obligatoria para todos los tipos de proveedores en todos los países de la región que exigen que se notifique un conjunto específico de datos sobre los casos de COVID-19. En relación con la situación que nos ocupa, también se están poniendo en marcha nuevos mecanismos y plataformas para garantizar la comunicación puntual y completa de información sobre los casos relacionados con el COVID-19. Por ejemplo, la La Autoridad Sanitaria Nacional estableció una plataforma específica y separada para recopilar y analizar los datos con el fin de supervisar los cambios en el comportamiento de los proveedores privados. Además, el También se han mejorado las plataformas; por ejemplo, la Plataforma Integrada de Vigilancia de Enfermedades de India se ha vinculado a la Plataforma Integrada de Información Sanitaria y al Sistema de Gestión Mejorado/portal de salud para hacer un seguimiento de la información. En cambio, el sistema informático existente de los distintos regímenes públicos de seguro de enfermedad está bien establecido
en Tailandia y
se está aplicando durante el brote de COVID-19 para capturar, por ejemplo, el registro de beneficiarios, el registro de proveedores y los procesos de reclamación.
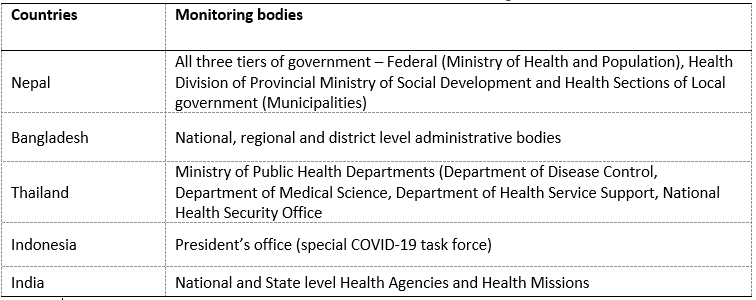
Aunque los mecanismos específicos de supervisión varían, en la mayoría de los países, no sólo el comprador y el pagador, sino también los organismos públicos reguladores de emergencias sanitarias, como los Departamentos de Control de Enfermedades, participan más estrechamente en la supervisión de la prestación de servicios de COVID-19 en comparación con épocas normales. Estos organismos pueden ser tanto de ámbito nacional como subnacional y, en coordinación con los ministerios de sanidad, tienen responsabilidades de supervisión de los centros públicos y privados (cuadro 3).
1. ¿Cuál es la división adecuada del trabajo entre proveedores públicos y privados para prestar servicios sanitarios COVID-19 y no COVID-19?
Para identificar a los posibles proveedores de servicios de COVID-19, los países tendrán que evaluar primero [8]. las carencias en la prestación de servicios por parte del sector público para responder a COVID-19. Sobre la base de esta evaluación, es necesario explorar los recursos y capacidades disponibles (por ejemplo, camas en las Unidades de Cuidados Intensivos (UCI), instalaciones de ventilación) de los proveedores del sector privado y cómo estos podrían contribuir a llenar los vacíos en la prestación de servicios, así como los instrumentos disponibles por parte del gobierno para involucrar a los proveedores privados – por ejemplo, la concesión de licencias, contratación, y habilitación de la ley de emergencia para dirigir a los proveedores privados.
La capacidad del sector de la sanidad pública para gestionar un brote de gran magnitud es escasa en muchos países de la región del Sudeste Asiático. En Bangladesh, por ejemplo, los centros gubernamentales cubrieron de media solo el 20,4% de los servicios sanitarios esenciales en todo el país en 2016. [9] En la India, solo el 50% de los
hospitales incluidos en el Pradhan Mantri Jan Arogya Yojana (PMJAY)
(PMJAY), un plan de seguro médico gubernamental para atender a la población pobre y vulnerable, son públicos.
La estrategia gubernamental para responder al COVID-19 necesitará un enfoque de toda la sociedad que tenga en cuenta los recursos y la capacidad disponibles en todos los sectores, es decir, tanto en el sector público como en el privado con respecto a los servicios necesarios, como pruebas, camas y ventiladores de UCI, atención domiciliaria y seguimiento de casos. A este respecto, según las respuestas a la encuesta, varios países ya han analizado la preparación del sector público y la capacidad del sector privado y han tomado decisiones con respecto a su participación. Por ejemplo, el Ministerio de Sanidad indonesio elaboró estrictas directrices para contratar a proveedores privados en relación con su capacidad, como que los hospitales tuvieran suficiente personal médico e instalaciones de cuidados intensivos. Estos son aplicados por el Badan Penyelenggara Jaminan Sosial Kesehatan (BPJS), el organismo nacional de asistencia sanitaria y seguridad social [10] que los certifica para prestar los servicios COVID-19. Además, algunos gobiernos, como los de India, Nepal y Tailandia, han establecido la obligación de que todos los hospitales privados designados traten los casos de COVID-19 según su capacidad, cuando y donde sea necesario.
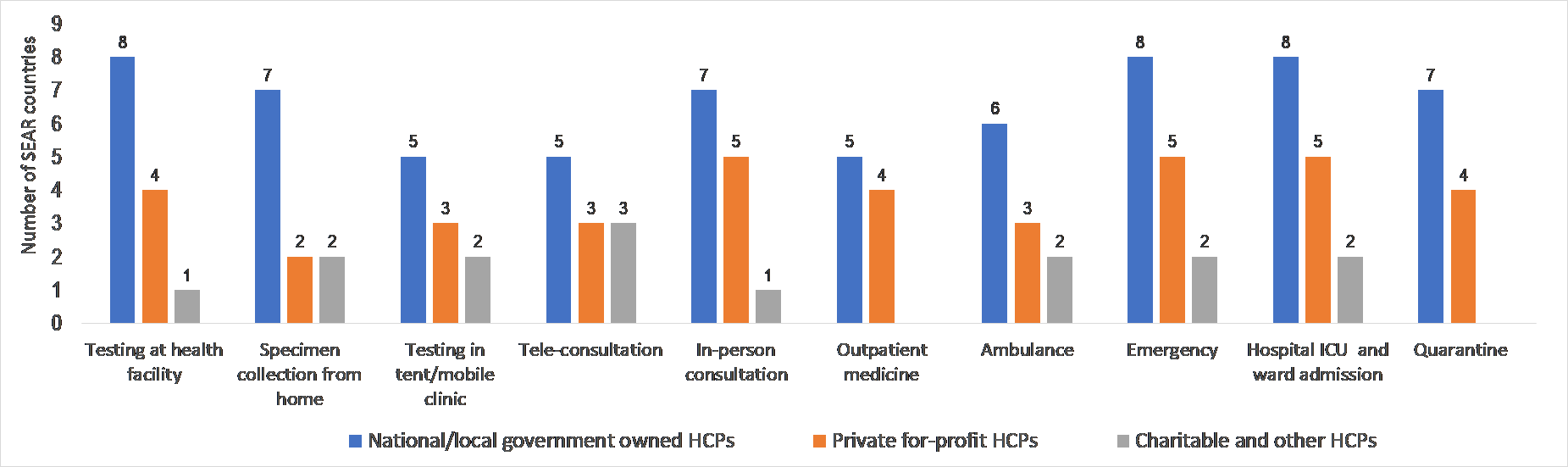
A mediados de junio de 2020, la mayoría de los países de la región aún no habrán experimentado la transmisión comunitaria de COVID-19. [11] No obstante, en ocho países los proveedores privados con ánimo de lucro ya han estado contribuyendo prácticamente a todos los servicios sanitarios COVID-19 en distinto grado, como pruebas (en centros sanitarios, incluidos laboratorios), consultas en persona, dispensación de medicamentos ambulatorios, intervenciones en urgencias, atención en UCI, ingresos en pabellones hospitalarios y medidas de cuarentena y autoaislamiento (Gráfico 1). La contribución de los agentes benéficos y otros agentes sin ánimo de lucro en los diferentes servicios encuestados resultó ser menos frecuente debido a su tamaño.
En India, el PMJAY y otros regímenes públicos de seguros pagan a los afiliados, mientras que los presupuestos del Estado cubren a los pacientes no asegurados en centros públicos. En Indonesia, unpaquete nacionalde estímulo de emergenciapara hacer frente al brote de COVID-19 se había destinado al gasto sanitario, ya que la legislación del seguro de enfermedad excluye los servicios sanitarios de los fondos del BPJS durante emergencias o circunstancias extraordinarias. El Ministerio de Salud Pública tailandés declaró que todos los hospitalesLos hospitales, tanto públicos como privados, deben hacer todo lo posible por tratar a los pacientes con COVID-19 sin demora, y ningún hospital puede cobrar tasas a los pacientes, sino facturar a posteriori a los sistemas públicos de seguro de enfermedad. Además, se ha decidido que los costes de servicio de los extranjeros sin cobertura de seguro privado corran a cargo del fondo de contingencia del gobierno.
No obstante, los pagos directos de bolsillo siguen siendo una de las fuentes de financiación de servicios como las pruebas en los centros sanitarios, la compra de medicamentos si los proveedores no disponen de ellos (especialmente para las comorbilidades) y los costes de los centros de cuarentena (Gráfico 2).
5. ¿Cómo fijar las tarifas/cuotas de pago de estos servicios adquiridos al sector privado?
Es fundamental evaluar las tarifas de pago existentes y si establecen los incentivos adecuados para que los centros sanitarios del sector privado ofrezcan el nivel y la calidad de atención adecuados. Es necesario ajustar las tarifas de pago para reflejar los cambios en la estructura de costes de prestación de servicios debido a los riesgos asociados a la prestación de servicios a pacientes COVID-19. También es importante mantener el equilibrio y garantizar la viabilidad financiera tanto del proveedor como del pagador en estos tiempos de incertidumbre.
Según los resultados de la encuesta, los proveedores privados de varios países de esta región mostraron cierta reticencia a prestar servicios de UCI a pacientes con COVID-19 con las tarifas de pago actuales. Por ejemplo, en Bangladesh, los centros privados contratan consultores y otro tipo de personal sanitario a un precio entre siete y ocho veces superior, ya que el personal sanitario se muestra reacio a prestar servicios COVID-19. Por lo tanto, una opción es alinear u orientar las tarifas en función del nivel de pago existente, con la posibilidad de aumentarlo para incentivar a los proveedores de asistencia sanitaria. Por ejemplo, en la India, las tasas de pago de los paquetes relacionados con COVID-19 se ajustaron al alza teniendo en cuenta el aumento de los costes. La Oficina Nacional de Seguridad Sanitaria (NHSO) de Tailandia reembolsa a los proveedores privados una tarifa que cubre sus costes y al mismo tiempo garantiza la calidad del servicio.
Aunque ad hoc, también hay algunas experiencias de negociaciones formales de precios para fijar las tarifas de pago, ya sea de forma bilateral o a través de negociaciones de grupo entre comprador y proveedores. Por ejemplo, en Timor Oriental, los hoteles y entidades privadas prestan servicios de cuarentena a los sospechosos y contactos de COVID-19 y el gobierno les reembolsa las tarifas negociadas previamente.

