Descargo de responsabilidad: Este estudio ha sido publicado por Deutsche Gesellschaft für Internationale Zusammenarbeit (GIZ) GmbH, que es un Centro Colaborador de la OMS; no es una publicación de la Organización Mundial de la Salud. La Deutsche Gesellschaft für Internationale Zusammenarbeit (GIZ) GmbH es responsable de las opiniones expresadas en este folleto, que no representan necesariamente las decisiones o políticas de la Organización Mundial de la Salud.
Conclusiones y recomendaciones
Aunque ambos regímenes se encuentran en fases de desarrollo diferentes, los dos cubren una proporción sustancial de la población. El National Social Protection Policy Framework (NSPPF) avanza el NSSF como instituto único para gestionar tanto el Health Equity Fund (HEF) como el NSSF, con el fin de aumentar la capacidad de compra estratégica de servicios sanitarios. Sin embargo, como sugiere esta visión general, la capacidad de gestionar simultáneamente ambos regímenes, así como de adquirir servicios de forma estratégica, se ve mermada por diversos factores. No son insuperables y pueden abordarse mientras se desarrolla el sistema de protección sociosanitaria bajo la gobernanza del Consejo Nacional de Protección Social (NSPC).
En esta fase, el HEF es el régimen más maduro del sistema de protección sociosanitaria en evolución, ya que es el que más se ha beneficiado de la asistencia técnica, como lo demuestran el Sistema de Historias Clínicas de Pacientes (PMRS), basado en la nube y plenamente operativo, y la Agencia de Certificación de Pagos (PCA), semiautónoma y que funciona correctamente. Por razones de eficiencia, la NSSF podría hacer uso de estos sistemas existentes, ya que ello contribuiría a racionalizar sus operaciones con un coste mínimo. Sin embargo, antes de que esto ocurra sería deseable alinear las operaciones entre ambos regímenes, especialmente el paquete de prestaciones, los mecanismos e importes de pago a proveedores, los criterios de selección de proveedores y los requisitos de derivación. Alternativamente, estas alineaciones se pueden hacer a posteriori. Ambos regímenes también pueden beneficiarse de medidas adicionales, como la acreditación de los proveedores de servicios sanitarios privados. A continuación se analizan.
El paquete de prestaciones de ambos regímenes debe basarse en criterios de proceso acordados y transparentes, incluida la consideración de las externalidades, la carga de morbilidad, la rentabilidad, el coste de la intervención y la equidad. En ambos regímenes debería garantizarse un paquete básico asequible y estar siempre disponible para las instalaciones contratadas. Los servicios que se incluyan deben ser de carácter preventivo, curativo, rehabilitador y paliativo, y similares para ambos regímenes. El paquete del NSSF parece promover principalmente el uso de servicios sanitarios curativos, a pesar de que un gran número de afiliados al NSSF son trabajadores de fábricas de confección, la mayoría de los cuales son mujeres en edad reproductiva.
Los métodos de pago a los proveedores y los importes también deben ser similares para ambos regímenes. En su estado actual, las elevadas tasas que paga el NSSF conducen a un “descremado”, en virtud del cual los pacientes afiliados al NSSF tienen prioridad sobre los beneficiarios del HEF, lo que socava el acceso equitativo a los servicios sanitarios. También obliga a los proveedores de asistencia sanitaria a mantener diferentes sistemas de notificación.
El HEF sólo contrata con proveedores públicos de asistencia sanitaria. Aunque la exclusión de los proveedores privados puede restringir la elección de los pacientes e imponer barreras geográficas de acceso, podría decirse que constituye la única medida de garantía de calidad, ya que sólo los proveedores sanitarios públicos están sujetos a normas de calidad y visitas de supervisión. Un sistema de acreditación para proveedores públicos y privados sería un primer paso hacia unas normas mínimas de calidad asistencial.
Además, la falta de un sistema de derivación para los planes NSSF SHI perjudica la eficiencia y erosiona la aplicación del sistema sanitario basado en los distritos. Así pues, deberían aplicarse a los regímenes del NSSF requisitos de remisión similares a los del HEF.
Agradecimientos: Queremos dar las gracias a Jean-Claude Hennicot por el trabajo de campo y la redacción del informe inicial en el que se basa este documento. La evaluación fue diseñada conjuntamente por la GIZ(Bart Jacobs) y la OMS(Kumanan Rasanathan y Erik Josephson). Inke Mathauer, Aurelie Klein, Fahdi Dkhimi, Maria-Lucia Nikoloudi, Julius Murke y Christian Popescu han contribuido a la elaboración del informe.
El estudio publicado ha sido cofinanciado por el Gobierno Federal alemán.
Ministerio de Sanidad y Ministerio Federal alemán de Cooperación Económica y Desarrollo.
Fuente de la foto: Pixabay.com
2.3 Hacia la cobertura sanitaria universal
En julio de 2017, el RGC aprobó el Marco Nacional de Políticas de Protección Social 2016-2025 (NSPPF), 1, que establece la visión para el desarrollo futuro y la gobernanza del sistema de protección social del país, incluida una hoja de ruta para la cobertura sanitaria universal. Tras años de experimentación y puesta a prueba de diversas intervenciones de financiación sanitaria con el apoyo de socios para el desarrollo, como los vales para servicios de salud reproductiva, la contratación externa e interna, el pago por resultados, los seguros de salud comunitarios, los planes de incentivos a las matronas y la FSS, el PENSP pretende desarrollar un enfoque coherente y global hacia la protección social de la salud y la CSU. El PNSPF prevé alcanzar la cobertura sanitaria universal mediante:
- Régimen de seguro social de enfermedad para los trabajadores del sector privado formal, gestionado por el NSSF;
- Régimen de seguro social de enfermedad para los empleados públicos, gestionado por el NSSF;
- Un seguro de enfermedad para los trabajadores del sector informal;
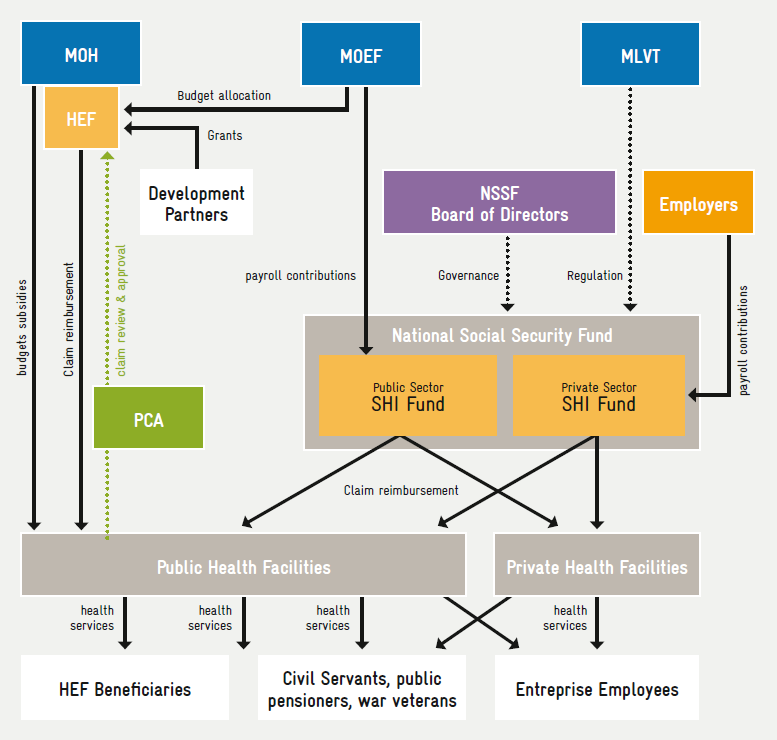
- Cobertura del FHE para los pobres y otros grupos vulnerables (actualmente gestionado por el Ministerio de Sanidad y la AAC para la verificación y certificación de las solicitudes).
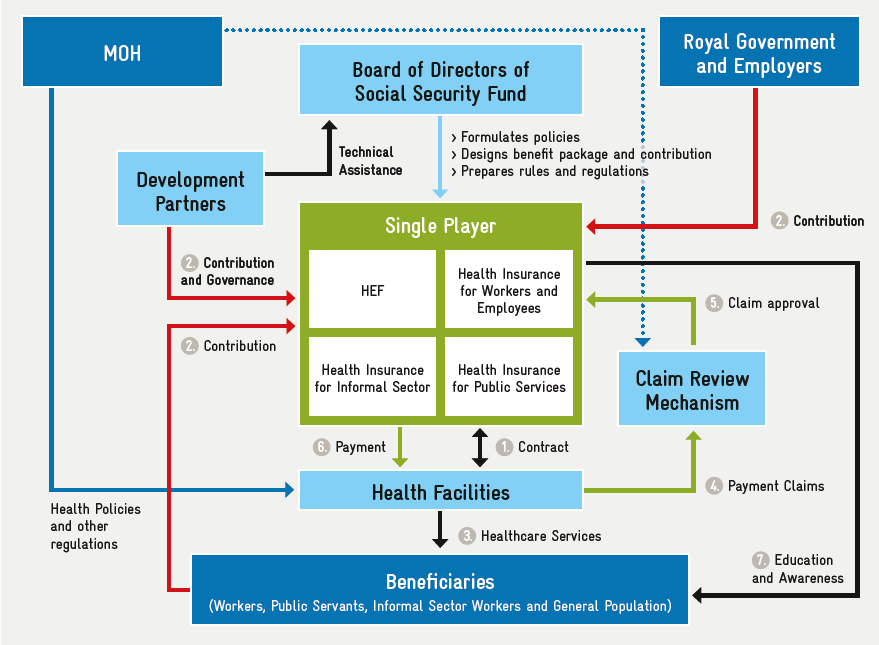
Por diversas razones, la NSPPF sugiere un único operador para los tres esquemas (Figura 2). Este operador contará con el apoyo de PCA como mecanismo semiautónomo de revisión de reclamaciones, que auditará y aprobará las solicitudes de reembolso presentadas al operador.
3. Situación
3.1 Marco jurídico
La rama SHI del NSSF para el sector privado formal se apoya en la siguiente legislación:
- La Ley de Seguridad Social (2002) y los reglamentos relacionados con la creación del Fondo de Seguridad Social y la identificación del NSSF como organismo de ejecución;
- Subdecreto n.º 01 sobre el establecimiento del régimen de seguridad social en materia de asistencia sanitaria para las personas definidas por las disposiciones de la Ley del Trabajo (enero de 2016);
- Prakas nº 109 (Ministerio de Trabajo y Formación Profesional (MLVT)) sobre prestaciones de asistencia sanitaria (abril de 2018);
- Prakas n.º 173 (MLVT/MOH) sobre el mecanismo de pago a proveedores de prestaciones sanitarias (agosto de 2017);
- Subdecreto n.º 140 (agosto de 2017), que estipula la ampliación del NSSF a todas las empresas con más uno o más empleados, y que las cotizaciones al SHI deben ser pagadas íntegramente por el empleador en un 2,6% de los salarios asegurables (con un tope de un millón de rieles camboyanos por empleado (KHR)) (1 USD = 4.000 KHR);
- Real Decreto sobre el Establecimiento de Regímenes de Seguridad Social de Riesgos Laborales y Asistencia Sanitaria para Empleados del Sector Público, Antiguos Funcionarios y Veteranos (SN/RKT/0217/078) (febrero de 2017), por el que se establece la cobertura por accidentes de trabajo y el SHI para empleados públicos, funcionarios jubilados y veteranos, que gestionará el NSSF;
- Prakas conjuntos n.º 404 (MLVT, Ministerio de Sanidad y Ministerio de Economía y Finanzas (MEF)) (octubre de 2017), sobre la cobertura de los trabajadores del sector informal que trabajan 8 horas semanales o menos, que deben estar cubiertos por el seguro de enfermedad y el subsidio de maternidad (ampliación del HEF);
- MOH Prakas (enero de 2018), que da derecho a los conductores de bicicletas a la atención médica gratuita bajo HEF después de su registro con NSSF y la recepción de la tarjeta de miembro de NSSF.
Se está revisando la ley de seguridad social relativa a la cobertura obligatoria del seguro de enfermedad para el sector formal (público y privado). El proyecto aborda el seguro de accidentes de trabajo, las pensiones (vejez, invalidez y supervivencia), el seguro de enfermedad, las prestaciones económicas por enfermedad y maternidad y los subsidios funerarios. El proyecto de ley también prevé la cobertura voluntaria del SHI para los trabajadores del sector informal, pero no incluye ninguna disposición relativa a la cobertura de protección social sanitaria para los pobres.
Siguen en curso los debates sobre la ley marco que regula la protección sociosanitaria (incluidos los seguros sociales y la asistencia social).
Lagunas y retos
- El marco jurídico existente en materia de protección social es más bien escaso, aparte de la Ley de Seguridad Social de 2002, que actualmente sólo cubre el seguro de enfermedad para el sector privado formal. La Ley de Seguridad Social revisada pretende ampliar este ámbito incluyendo tanto el sector privado formal como el sector público formal, y ampliar el abanico de prestaciones incluyendo disposiciones para un régimen nacional de pensiones y un régimen SHI (La Ley de Seguridad Social no hace referencia explícita al seguro social de enfermedad).
- Se han adoptado disposiciones legales sobre el seguro de enfermedad para el sector público, en forma de reales decretos, pero estas disposiciones se integrarán en la nueva ley de Seguridad Social.
- No existe ninguna legislación que estipule el derecho de los pobres al acceso gratuito a la atención sanitaria (a través del HEF o de otro modo).
- Aunque se sugiere en el PNSPF, el proyecto de ley de Seguridad Social no hace referencia al FSSN como operador del FAN. Si esta versión es aprobada por la Asamblea Nacional, será difícil modificar la ley, por lo que podría ser necesario un acto legislativo independiente (por ejemplo, un real decreto) para asignar la gestión del FHE al FSESN. Sin embargo, esto excluiría la posibilidad de subvenciones cruzadas entre fondos de financiación, ya que ambos fondos estarán cubiertos por diferentes actos legislativos. Puede ser pertinente considerar una ley separada sobre el seguro social de enfermedad, que permitiría el establecimiento de un sistema de pagador único con requisitos específicos.
3.2 Cobertura de población
La cobertura del SHI para los trabajadores del sector privado formal se puso en marcha en mayo de 2016 y -en el momento de esta evaluación- cubría a unos 1,3 millones de trabajadores. La ampliación a empresas más pequeñas (de 1 a 7 empleados) está en curso.
La cobertura del SHI para funcionarios, pensionistas públicos y veteranos se puso en marcha el 1 de enero de 2018 y cubre a unas 315.000 personas, incluidos 204.083 funcionarios en activo, 55.222 pensionistas y 54.770 veteranos. La emisión de tarjetas de afiliación a todos los beneficiarios comenzó en 2018 y sigue en curso.
La aplicación de la ampliación del FHE se inició en enero de 2018 y la inscripción voluntaria está en curso. Hasta la fecha, se han inscrito unos 52.482 afiliados y se han expedido sus tarjetas. El plan de ampliación del FAN cubre a los trabajadores del sector informal, los jefes de aldea, los miembros de los consejos comunales, los familiares a cargo de veteranos de guerra y los conductores de bicicletas.
Lagunas y retos
- La población cubierta por el NSSF podría aumentar hasta los 3,2 millones de empleados del sector privado formal, según estimaciones de la OIT. Sin embargo, la experiencia internacional ha demostrado que el registro de las pequeñas y medianas empresas es un proceso tedioso y lento que puede impedir la rápida ampliación de la cobertura a todos los empleados formales.
- Los dependientes de los trabajadores del sector privado formal no están cubiertos por el SHI.
3.3 Cuestiones operativas
Inscripción
- Actualmente, la NSSF está registrando a las empresas más pequeñas (menos de ocho empleados). Los empresarios son identificados por la División de Inspección, pero el registro no sigue un planteamiento sistemático para captar a todos los empresarios con licencia.
- El registro de trabajadores individuales sigue siendo un proceso tedioso debido a la necesidad de recopilar información personal y capturar datos biométricos (fotografía de cara completa y huellas dactilares) de todos los trabajadores. Para muchos trabajadores, este proceso se ve obstaculizado por la falta de un documento de identidad. El NSSF colabora estrechamente con el Ministerio del Interior (MOI) en la expedición de tarjetas de identidad para estos trabajadores en el momento de su inscripción en el NSSF. Debido a la falta de espacio adecuado en la sede de la NSSF, en 2017 la unidad de registro se trasladó a la sucursal de la NSSF en Samroung Andeth. Es probable que el registro de trabajadores individuales siga siendo un reto debido al alto índice de rotación de empleados, sobre todo en el sector de la confección.
- Aunque las huellas dactilares se recogen y almacenan en una base de datos central, no se guardan en la tarjeta de afiliación que se expide a los trabajadores, ya que las tarjetas inteligentes se consideran demasiado caras. En la actualidad, los centros de salud identifican a los pacientes que cumplen los requisitos mediante su tarjeta de afiliación a la NSSF con fotografía y su documento de identidad, así como mediante la verificación con la NSSF.
- El registro de los trabajadores del sector público fue relativamente sencillo. El Ministerio de la Función Pública facilitó los datos de los funcionarios en activo, tras lo cual se imprimieron tarjetas individuales de afiliación que se enviaron a los distintos ministerios y organismos públicos para su distribución entre los afiliados. Actualmente, las tarjetas expedidas a los trabajadores del sector público no llevan fotografía. Los funcionarios pueden ser identificados en el punto de servicio cotejando su nombre y otros datos personales (por ejemplo, fecha de nacimiento) con su documento de identidad expedido por el gobierno. Los pensionistas y veteranos se registraron de la misma forma a partir de los datos recibidos del Fondo Nacional de Veteranos (NFV) y de la Caja Nacional de la Seguridad Social de los Funcionarios (NSSF-C), en el MOSVY.
- Los miembros del HEF se registran a medida que son identificados e incluidos en la base de datos IDPoor mantenida por el MOP, o alternativamente cuando solicitan servicio en los hospitales a través de una prueba de medios basada en una tarjeta de puntuación (post-identificación).
Tramitación de siniestros
El tratamiento de las reclamaciones de los proveedores está resultando difícil para la NSSF debido al gran número de reclamaciones (hasta 50.000 episodios de pacientes individuales al mes) y a los estrictos procedimientos operativos que requieren un tratamiento manual. De acuerdo con estos procedimientos, todas las solicitudes deben cotejarse con los registros en papel presentados por los proveedores. Esto genera una carga de trabajo considerable y provoca retrasos debido al tiempo que se tarda en recibir y recuperar los documentos de las reclamaciones, sobre todo en las provincias remotas. El retraso actual asciende a varias semanas, y los retrasos en los pagos a los proveedores son, al parecer, de unos dos meses.
En 2008, la ONG francesa Groupe de Recherche et d’Echanges Technologiques (GRET) puso en marcha un plan piloto de seguro de enfermedad, denominado Proyecto de Seguro de Enfermedad (HIP), que se transfirió al NSSF en 2011. El proyecto piloto abarcó a unos 6.000 trabajadores de varias fábricas de confección de los alrededores de Phnom Penh y contó con el apoyo técnico del GRET). El sistema permite al NSSF comprobar el estado de afiliación y el derecho a las prestaciones de las personas, capturar los datos de las prestaciones (consumo) de los afiliados individuales y los proveedores, y permitir la presentación electrónica de reclamaciones por parte de los proveedores. Sin embargo, la capacidad de la plataforma HSPIS (Microsoft Access) es limitada y se considera inadecuada para ampliarla a la capacidad necesaria para un régimen nacional. La NSSF tiene previsto desarrollar un sistema en línea y una aplicación móvil que permitan presentar las solicitudes a través de teléfonos inteligentes e incluir anexos (como escaneos de documentos justificativos).
La presentación de solicitudes en el marco del HEF se basa en el Sistema de Registro de Gestión de Pacientes (PMRS), utilizado por todos los proveedores de sanidad pública para capturar los datos de utilización relacionados con el HEF. El PMRS les permite capturar los datos de afiliación al FAN y los registros detallados de los servicios, y además permite la preparación y presentación de reclamaciones por parte de los proveedores.
Según la información facilitada por la División de Asistencia Sanitaria del NSSF, éste tiene previsto utilizar su propio sistema informático en lugar del PMRS.
La tramitación de los siniestros de todas las sucursales del SHI gestionadas por el NSSF corre actualmente a cargo internamente de la División de Asistencia Sanitaria. Los proveedores de asistencia sanitaria contratados por el NSSF bajo diferentes ramas (privada o pública) tienen que presentar solicitudes por separado para cada rama respectiva del SHI.
Contratación de proveedores sanitarios
El NSSF firma contratos anuales con los proveedores de asistencia sanitaria basándose en un modelo de contrato estándar, que refleja las disposiciones estipuladas en los reglamentos respectivos (paquete de prestaciones, mecanismo de pago a los proveedores, etc.). Si un proveedor es contratado tanto en el sector público como en el privado, se firman dos contratos distintos con el NSSF, aunque las disposiciones contractuales (paquete de prestaciones y mecanismo de pago) son en gran medida las mismas. La contratación con proveedores públicos es principalmente una formalidad, ya que las condiciones y disposiciones contractuales se establecen en las prakas conjuntas del Ministerio de Sanidad y la MLVT, y los hospitales públicos no pueden oponerse a estas condiciones.
Los proveedores privados de asistencia sanitaria no están sujetos a la normativa del sector público y pueden optar por no aceptar las condiciones ofrecidas por la NSSF, en particular las tarifas propuestas. Para estos honorarios, la normativa vigente estipula una cantidad igual al 120-150% de los honorarios de los casos pagaderos a los proveedores públicos en el mismo nivel de atención. Según la normativa, el porcentaje aplicable a cada proveedor privado lo determina el NSSF tras una evaluación de la calidad. En la práctica, sin embargo, todos los proveedores reciben actualmente el 150% de los honorarios por caso aplicables a los centros públicos del mismo nivel (paquete complementario de actividades de nivel 1 (CPA1), CPA2, CPA3 u hospital nacional (NH)) (Basado en información facilitada por el Sr. Sophannarith Heng, Director de la División de Política del NSSF).
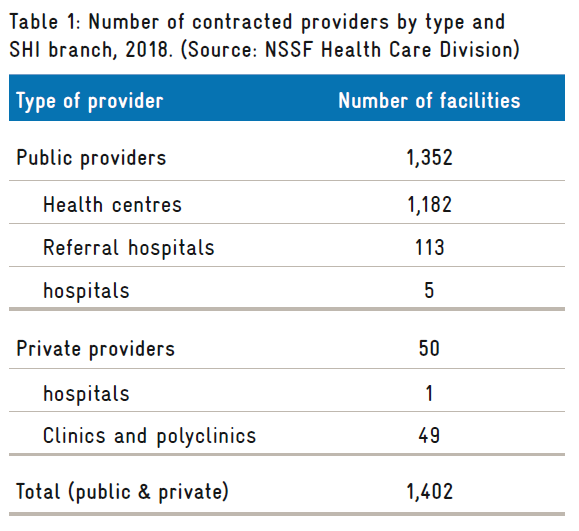
A finales de 2018, el NSSF había contratado un total de 1.402 instalaciones, incluidas 49 clínicas y policlínicas privadas, y un hospital privado (Tabla 1).
La decisión de contratar a proveedores privados se justifica, al parecer, por la preferencia de los afiliados a buscar asistencia en centros privados. Para los servicios ambulatorios en particular, la mayoría de los asegurados prefieren los proveedores privados debido a la percepción de un aumento de la calidad del servicio.
La selección de los proveedores privados contratados por el NSSF se basa en las peticiones de los empresarios, que presentan una solicitud formal al NSSF para contratar a un proveedor sanitario privado específico en las proximidades de las instalaciones del empresario (por ejemplo, cerca de su fábrica de confección) con el fin de limitar el tiempo de baja laboral y garantizar la comodidad de los empleados a la hora de acceder a los servicios sanitarios. Al recibir esta solicitud, la División de Asistencia Sanitaria lleva a cabo una evaluación de la instalación respectiva para clasificarla según el paquete de servicios disponible (CPA1, CPA2, CPA3 o NH), basándose en la normativa del Ministerio de Sanidad aplicable a los proveedores públicos.
Al contrario que el HEF, el NSSF no tiene un sistema de control de acceso, como un sistema de derivación para los servicios de hospitalización. La libre elección de un proveedor de servicios tiene por objeto garantizar la máxima comodidad a los asegurados, que pueden preferir recibir asistencia en un centro sanitario cercano. Sin embargo, la ausencia de un sistema de derivación tiene profundas implicaciones en términos de comportamiento de búsqueda de asistencia, carga de pacientes en los hospitales terciarios y rentabilidad del plan. Se ha informado de que algunos proveedores públicos (en particular el Hospital Nacional de Calmette) ya están sobrecargados y no pueden hacer frente al volumen adicional de pacientes que acceden a los servicios a través del NSSF.
La ausencia de un marco regulador estricto para los hospitales privados y la falta de un mecanismo de acreditación hospitalaria suscitan preocupación en cuanto a la calidad de la atención y la supervisión reguladora de los proveedores privados. Además, dado que se paga más a los proveedores privados por los mismos tipos de servicio, sin una evaluación de los costes reales, la contratación de proveedores privados puede afectar a la rentabilidad, y podría socavar la sostenibilidad financiera del régimen en el futuro.
Paquete de prestaciones
El paquete de prestaciones médicas cubierto por la rama del sector privado del NSSF se define en el Prakas n.º 184 sobre prestaciones de asistencia sanitaria (modificado el 25 de abril de 2018), e incluye prestaciones médicas (en especie) y prestaciones de sustitución de ingresos (en efectivo) durante las ausencias del trabajo por enfermedad o maternidad. El paquete de prestaciones médicas incluye todos los servicios disponibles en los hospitales públicos, excepto:
- Servicios cubiertos por los programas sanitarios verticales;
- Atención dental;
- Operaciones de cambio de sexo y cuidados;
- Trasplantes de órganos;
- Inseminación artificial;
- Autotratamiento;
- Cirugía plástica;
- Dispositivos de visión artificial y cirugía láser de la visión;
- Tratamientos para el abuso de drogas;
- Tratamiento de la infertilidad;
- Cirugía de implante ocular;
- Cirugía coronaria y cardíaca;
- Hemodiálisis;
- Reconocimientos médicos generales.
El reembolso de los gastos de medicamentos se limita a los productos farmacéuticos incluidos en la lista de medicamentos esenciales publicada por el Ministerio de Sanidad.
El paquete de prestaciones médicas del régimen del sector público es el mismo que el del sector privado y hace referencia a las mismas prakas.
En el caso del HEF, el paquete de prestaciones se define en las Directrices del Ministerio de Sanidad para el paquete de prestaciones y el pago a proveedores del Fondo de Equidad Sanitaria para los Pobres, 2018, e incluye prestaciones médicas (en especie) y subsidios en efectivo (reembolso de gastos de transporte, subsidio de comida durante el ingreso y prestaciones funerarias). El paquete de prestaciones médicas para los pacientes del HEF incluye toda la gama de servicios definidos en las Guías de Práctica Clínica, según el nivel del centro. Todos los servicios prestados por los centros sanitarios son gratuitos para los beneficiarios del FAN. Entre los servicios excluidos se incluyen:
- Seleccionar tratamientos para el cáncer;
- Trasplantes de órganos;
- Cirugía estética destinada a mejorar el aspecto de una persona y/o eliminar los signos de tatuajes;
- Tratamientos de la infertilidad;
- Medicamentos no incluidos en la lista de medicamentos esenciales del Ministerio de Sanidad.
Las diferencias entre las dos listas de exclusión sugieren que:
- La quimioterapia y la radioterapia contra el cáncer están cubiertas por el NSSF, pero no por el HEF;
- El NSSF excluye explícitamente la atención dental, la cirugía ocular, la cirugía cardíaca y la hemodiálisis, mientras que el HEF no excluye explícitamente estos servicios.
Como ya se ha dicho, el HEF aplica un estricto sistema de derivación, mientras que el NSSF permite a sus afiliados buscar asistencia en cualquier centro de su elección, incluidos los hospitales nacionales.
3.4 Mecanismos de pago a proveedores
Tanto el NSSF como el HEF utilizan PMP basados en casos, pero las definiciones de caso y los porcentajes de reembolso difieren. El NSSF aplica exactamente las mismas tarifas y definiciones de casos tanto a la rama privada como a la pública. […] Las definiciones de los casos y los importes asociados varían considerablemente entre los dos regímenes. Por un parto normal en un hospital nacional, el NSSF reembolsa al proveedor 400.000 KHR por caso, frente a los 100.000 KHR que aporta el HEF. La NSSF aumentó las tarifas de pago a proveedores en agosto de 2017, tras recibir quejas de los centros por considerar que las tarifas iniciales eran demasiado bajas. Sin embargo, estos aumentos se introdujeron sin una evaluación de los costes reales de los servicios.
Dado que no puede excluirse el riesgo de declaración excesiva, es necesario algún tipo de verificación para desalentar el comportamiento fraudulento de los proveedores. El NSSF exige que todas las solicitudes estén respaldadas por historiales médicos para cada episodio de enfermedad. Estos deberán ser certificados por la oficina local de la NSSF antes de su envío a la sede de la NSSF para su tramitación y reembolso.
El NSSF ha creado un Comité de Mecanismos de Pago a Proveedores compuesto por 15 miembros, entre los que se incluyen miembros del NSSF (que preside el comité), el Instituto Nacional de Salud Pública, el Departamento de Hospitales del Ministerio de Sanidad y un representante de los hospitales públicos (actualmente, el Hospital Kossamak). El sector privado no está formalmente representado. El comité acuerda las tarifas propuestas para el mecanismo de pago a proveedores (PPM) antes de presentarlas al Consejo de Administración de la NSSF para su aprobación. Los miembros del comité son a la vez compradores y proveedores, de ahí que cualquier negociación sobre las tarifas de reembolso de la NSSF tenga lugar en el seno de este comité.
3.5 Gestión concurrente de regímenes
El NSSF gestiona actualmente el régimen del sector privado, el régimen del sector público y el régimen de extensión del FHE. En cuanto a este último, el NSSF sólo se ocupa de la inscripción de los afiliados, la expedición de los carnés de afiliación y el pago de los subsidios de maternidad a las mujeres embarazadas. Las prestaciones médicas del régimen de extensión del FHE son gestionadas directamente por el FHE.
La gestión concurrente de las prestaciones médicas en el marco de las ramas SHI para los sectores privado y público no plantea grandes problemas al NSSF, ya que los dos regímenes utilizan el mismo paquete de prestaciones y las mismas tarifas de pago a los proveedores. Aunque el rápido despliegue del régimen del sector público ha incrementado la ya de por sí pesada carga de trabajo, especialmente en lo que respecta a la tramitación de las solicitudes, no parece haber causado otros problemas, dado que los procesos de trabajo y los procedimientos operativos son básicamente los mismos y son gestionados por las mismas divisiones.
Las diferencias operativas entre los dos regímenes (privado y público) se refieren principalmente al registro y la recaudación de las cotizaciones. Las cotizaciones al régimen de seguridad social del sector público son abonadas en bloque directamente por el MEF, y el proceso de registro del sector público se basó en los datos de los beneficiarios facilitados por el Ministerio de la Función Pública (empleados en activo) y el MOSVY (pensionistas y veteranos). Como el índice de rotación de personal en el sector público es bajo, la actualización de la base de datos de afiliados no es un problema importante.
La gestión concurrente del FCR puede resultar más difícil debido a las diferencias en determinados aspectos, principalmente relacionados con el paquete de prestaciones y el PMP. Como el HEF existe desde hace muchos años, sus procesos de trabajo ya están racionalizados y puede resultar difícil armonizarlos con los del NSSF. Otra posible cuestión es la transferencia de responsabilidades (política de gobierno, compras, financiación, etc.) y la asignación a entidades dentro del FSESN.
El registro de los miembros del FAN por parte de la NSSF a partir de los datos incluidos en la base de datos de IDPoor podría ser relativamente sencillo (cabe suponer que IDPoor permanecerá en el MOP, ya que cuenta con la capacidad institucional para llevar a cabo la comprobación de recursos a nivel local. Además, los datos sobre los hogares pobres pueden ser requeridos por otros ministerios sectoriales (por ejemplo, MOSVY) para la focalización de otras prestaciones de asistencia social). La NSSF podría imprimir tarjetas de afiliación al FAN basándose en los datos facilitados y distribuirlas a los hogares identificados a través de los departamentos del MOP de cada provincia. Como alternativa, se podría pedir a los hogares miembros del FAN que recogieran sus tarjetas en la sucursal más cercana del NSSF, donde también se podría recoger información biométrica. Sin embargo, esta última opción puede imponer una carga financiera a los hogares empobrecidos.
3.6 Garantía de calidad
Los centros sanitarios públicos funcionan bajo la autoridad del Ministerio de Sanidad, y el Departamento de Servicios Hospitalarios es responsable de garantizar la calidad de la atención. Sin embargo, al no existir registros de pacientes en estos centros, es difícil medir o evaluar la calidad de la atención prestada a los pacientes.
El paquete de prestaciones del NSSF carece de detalles sobre la calidad de la atención. La NSSF dispone de un servicio de atención telefónica para atender las consultas y quejas de los afiliados, pero es poco probable que incluya aspectos técnicos de la calidad del servicio. Cuando la NSSF recibe quejas de los afiliados sobre los servicios de asistencia sanitaria, su división de asistencia sanitaria se pone en contacto con el Ministerio de Sanidad para investigar el caso. Aunque la línea directa garantiza cierto nivel de responsabilidad de los proveedores contratados, no aborda de forma exhaustiva los problemas técnicos de calidad de la atención.
El HEF adopta un enfoque más proactivo respecto a la calidad de la atención, en el contexto más amplio del H-EQIP, con intervenciones específicas dirigidas a promover y supervisar la calidad de los servicios en los centros públicos, incluido el uso de puntuaciones de calidad para asignar incentivos de financiación basados en el rendimiento (además de las subvenciones en bloque pagadas a todos los centros públicos, el gobierno también está introduciendo la asignación de subvenciones de rendimiento basadas en un sistema detallado de supervisión de la calidad).
La garantía de calidad es un problema importante a la hora de contratar proveedores privados, debido al débil marco regulador de los centros sanitarios privados y a la ausencia de un mecanismo oficial de acreditación. De acuerdo con la normativa para el pago a los proveedores del NSSF (Prakas nº 173, MLVT), las tarifas de pago a los proveedores privados pueden ajustarse en función de los estándares de calidad del centro evaluados por el NSSF. Sin embargo, se desconoce si la NSSF tiene capacidad para abordar esta cuestión de forma exhaustiva.
3.7 Gobernanza
La NSSF se rige por un Consejo de Administración tripartito, compuesto por representantes de los empresarios (federaciones patronales), los trabajadores (sindicatos) y el gobierno (MEF, MOH y MLVT, que ejerce la presidencia). La composición del consejo se amplió en el caso del régimen del sector público para incluir también a representantes de NSSF-C, NFV y el Fondo para Personas con Discapacidad (PWDF). La función del consejo es supervisar las operaciones de la NSSF y aprobar las decisiones propuestas por el Director Ejecutivo, en particular en materia financiera. El consejo se reúne mensualmente y sólo se ocupa de las decisiones importantes (por ejemplo, los planes presupuestarios anuales de funcionamiento).
De las cuestiones técnicas se encarga la dirección ejecutiva de la NSSF, incluidos los directores de las distintas divisiones de la NSSF (política, registro, prestaciones, asistencia sanitaria, contabilidad/finanzas, informática, etc.). Las decisiones relativas al SHI dependen principalmente del director de la división de asistencia sanitaria. Para los asuntos relacionados con las tarifas de pago a proveedores, el NSSF ha creado un Comité sobre Mecanismos de Pago a Proveedores, compuesto por 15 miembros del NSSF (el presidente), el Instituto Nacional de Salud Pública, el Departamento de Servicios Hospitalarios del Ministerio de Sanidad y representantes de hospitales públicos (Hospital Kossamak, etc.). El comité acuerda las tarifas de pago a proveedores propuestas antes de presentarlas al Consejo de Administración de la NSSF para su aprobación. En se señala que los miembros del comité no están necesariamente libres de conflictos de intereses, ya que también son compradores y proveedores.
Para el FHE, la autoridad de gobernanza recae en principio en los comités directivos de financiación sanitaria (CDFS) establecidos a nivel provincial y de distrito, que están presididos por los vicegobernadores de esas zonas. En Phnom Penh, el HFSC es el punto de referencia final para cualquier decisión o problema que no pueda resolverse en un nivel inferior. El HEF opera bajo la autoridad ejecutiva del Ministerio de Sanidad, donde la autoridad está compartida entre el Departamento de Planificación e Información Sanitaria (DPHI), que se encarga del paquete de prestaciones y el PPM, y el Departamento de Presupuesto y Finanzas, que se ocupa de los asuntos financieros. Se ha creado una AAC semiautónoma para verificar y auditar las reclamaciones recibidas de todos los centros sanitarios públicos.
El Consejo Nacional de Protección Social (CNPS) se creó en 2017 y se espera que asuma el papel de órgano de gobernanza general del sistema de protección social, para supervisar la formulación y aplicación de políticas. El NSPC está presidido por el MEF e integrado por los ministros de los ministerios competentes (incluidos el MOSVY, el MLVT, el Ministerio de Sanidad, el Consejo de Desarrollo Agrícola y Rural (CARD), el Ministerio de Educación, Juventud y Deporte (MOEYS) y otros) (Real Decreto sobre la creación del Consejo Nacional de Protección Social (2017). En 2017 también se creó un comité ejecutivo, que actúa como Secretaría de la NSPC y se reúne periódicamente para debatir cuestiones de política de protección social.
Según el subdecreto correspondiente, la NSPC creará comités técnicos, subcomités y grupos de trabajo técnicos adicionales para tratar los aspectos técnicos de la formulación de políticas y el seguimiento de su aplicación. La gobernanza de la política de compras estratégicas a nivel nacional recaería normalmente bajo la autoridad del correspondiente subcomité del NSPC, pero aún no está claro si se crearía dicho comité ni cuándo.
3.8 Financiación
El NSSF es un régimen de seguridad social obligatorio financiado por las cotizaciones salariales recaudadas en origen (es decir, de los empresarios). El tipo de cotización al seguro de vejez se fija en el 2,6 % de la remuneración asegurable para cubrir las prestaciones médicas y de sustitución de ingresos en caso de ausencia del trabajo por enfermedad o maternidad. En 2017, los ingresos por cotizaciones de la rama SHI del sector privado de ascendieron a 38,7 millones USD, mientras que el gasto total en prestaciones fue de 6,6 millones USD, incluidos 3,6 millones USD en asistencia médica. El gasto en prestaciones médicas per cápita en 2017 fue de solo 3,05 USD, pero se espera que aumente debido a la creciente utilización.
El porcentaje de cotización al régimen público de seguro de enfermedad está fijado en el 1,0 % de los costes salariales del sector público y sólo cubre las prestaciones médicas. Las cotizaciones de los pensionistas y veteranos están totalmente subvencionadas por el Estado.
El HEF es un régimen de protección social de la salud no contributivo cofinanciado por el GRC y los socios de desarrollo. El HEF cuenta con el apoyo técnico del H-EQIP (de 2016 a 2021) y está financiado por el GRC (95 millones USD) con el apoyo de KfW, el Banco Mundial, DFAT y KOICA. En la actualidad, estos socios para el desarrollo aportan anualmente unos 6 millones USD al FHE. En 2017, los gastos en prestaciones médicas en el marco del HEF ascendieron a 6,5 millones USD, es decir, unos 2,60 USD por persona al año. (Cifras comunicadas por Keo Lundy, consultor de la GIZ; véase Implementation Status Analysis, Social Health Protection (2018). No se pudo disponer de datos oficiales sobre el HEF).
El NSPPF sugiere la futura creación de un fondo único de seguro de enfermedad para todos los regímenes de SHI, que permita la subvención cruzada entre los distintos grupos de población (sector formal, pobres, trabajadores informales, etc.).
1. Antecedentes y objetivos
Este blog presenta las conclusiones de una evaluación de la cogestión de distintos regímenes de seguro social de enfermedad (SSH) por parte de la Caja Nacional de la Seguridad Social de Camboya (NSSF), centrada en la compra estratégica de servicios sanitarios a proveedores públicos y privados de Camboya. La evaluación se llevó a cabo entre enero y marzo de 2019 dentro del papel de Deutsche Gesellschaft für Internationale Zusammenarbeit (GIZ) como centro colaborador de la Organización Mundial de la Salud (OMS) para el fortalecimiento de los sistemas de salud y la financiación sanitaria para la cobertura sanitaria universal (UHC). Toda la información se obtuvo mediante entrevistas a informadores clave y un estudio de la documentación pertinente.
El objetivo de este estudio es ofrecer recomendaciones sobre enfoques que permitan una transición fluida de la autoridad de gestión de los fondos de equidad en salud (HEF) del Ministerio de Salud (MOH) al NSSF según lo previsto en el Marco Nacional de Planificación de la Seguridad Social (2016-25).
2. Contexto
2.1 Seguro de enfermedad social
El NSSF se creó en 2008 sobre la base de las disposiciones de la Ley de Seguridad Social aprobada por la Asamblea Nacional en 2002. El régimen empezó a proporcionar prestaciones por accidentes de trabajo y enfermedades profesionales a los trabajadores del sector privado en 2009, y desde 2010 se está estudiando la posibilidad de crear una rama de seguro social de enfermedad (SHI). En 2013, se adoptó un reglamento ministerial (prakas en jemer) que estipulaba la creación de la División de Seguros de Salud del NSSF. En enero de 2016, el Consejo de Ministros adoptó un subdecreto que estipulaba la creación de una rama del seguro de enfermedad del NSSF, que posteriormente se puso en marcha en octubre de 2016 (Subdecreto sobre “Creación y aplicación de un régimen de seguro de enfermedad para las personas definidas por las disposiciones de la legislación laboral”). En este régimen, las prestaciones para los trabajadores del sector privado formal incluyen tanto prestaciones médicas (en especie) como prestaciones de sustitución de ingresos (en metálico) pagaderas en caso de ausencia del trabajo por maternidad o enfermedad.
En 2017, el Gobierno Real de Camboya adoptó un Real Decreto sobre la introducción de las prestaciones por accidentes de trabajo y el seguro de desempleo para los empleados del sector público, que también cubría a los funcionarios públicos jubilados y a los veteranos, pero no a sus dependientes. De acuerdo con este decreto, el NSSF recibió el mandato de administrar el régimen del SHI del sector público, además del régimen para los empleados del sector privado. SHI para el sector público se lanzó a nivel nacional en enero de 2018. El régimen se financia con las cotizaciones salariales pagadas por el Gobierno y fijadas (por prakas) en el 1% del salario de los empleados públicos.
2.2 Fondos de inversión sanitaria
Los fondos de equidad sanitaria (FEE) son regímenes no contributivos de protección social de la salud que reembolsan a los proveedores los gastos en que incurren las personas pobres que acuden a los centros sanitarios públicos. También pretenden reducir los costes directos no médicos de la asistencia proporcionando estipendios alimentarios y reembolsando los gastos de transporte de los beneficiarios hospitalizados y sus cuidadores. Los FAN fueron inicialmente puestos a prueba por socios para el desarrollo, principalmente ONG, pero se han consolidado, institucionalizado y ampliado a escala nacional desde 2015. El programa nacional HEF está gestionado por el Ministerio de Sanidad y cuenta con el apoyo técnico y financiero del Programa de Equidad Sanitaria y Mejora de la Calidad (H-EQIP, 2016 – 2021), financiado conjuntamente por el GRC (95 millones USD), el banco de desarrollo alemán KfW, el Banco Mundial, el Departamento de Asuntos Exteriores y Comercio de Australia (DFAT) y la Agencia de Cooperación Internacional de Corea (KOICA). HEF cubre a unos 2,5 millones de personas en Camboya. Los beneficiarios se identifican a través de un ejercicio a escala nacional dependiente del Ministerio de Planificación (MOP) que utiliza la comprobación de recursos por poderes basada en la comunidad a intervalos de tres años.
Además, en los hospitales se realizan exámenes posteriores a la identificación para captar a las personas cualificadas que no han sido identificadas durante el proceso previo a la identificación. Los estipendios de alimentación y los reembolsos de transporte son únicamente para los beneficiarios ingresados en los servicios de hospitalización (IPD) que han sido derivados desde un centro sanitario público, o ingresados directamente en casos de parto o urgencia. Aunque el HEF se centra en los hogares pobres, actualmente se está estudiando la cobertura de otros hogares vulnerables, como los formados por personas mayores, discapacitados y niños menores de cinco años.
En 2016, se creó una agencia de certificación de pagos de terceros (ACP) para certificar las reclamaciones presentadas a HEF por los proveedores y garantizar la responsabilidad financiera.
La configuración actual del sistema nacional de protección de la salud se ilustra en la figura 1. […]
4. Potencial de compras estratégicas con las disposiciones actuales
Esta evaluación utiliza la definición de compra estratégica planteada por Klasa et al (2019): “Para que la compra sea estratégica, los compradores deben incorporar cuestiones como las necesidades de la población, la calidad, la evidencia, la eficiencia y la preocupación por la equidad y la salud de la población. La compra estratégica plantea exigencias a todos los diversos componentes de la función de compra, incluidos los ciudadanos, los compradores, los proveedores, los reguladores y los gobiernos” (Klasa et al., 2018). La compra estratégica en la práctica: Comparación de diez países europeos. Health Policy, 122: 457-72.). O dicho de otro modo, “la compra estratégica implica una búsqueda continua de las mejores formas de maximizar el rendimiento del sistema sanitario decidiendo qué intervenciones deben comprarse, cómo y a quién” (Informe sobre la salud en el mundo, Ginebra (2000).
Mathauer, Dale y Meessen (2017) identificaron cinco temas clave que son fundamentales para la compra estratégica en un país, que se detallan en las subsecciones siguientes (Mathauer I, Dale E, Meessen B., 2017, Strategic purchasing for universal health coverage: key policy issues and questions. A summary from expert and practitioners’ discussions. Ginebra: Organización Mundial de la Salud).
4.1 Disposiciones de gobernanza
Los acuerdos de gobernanza se refieren a “garantizar que existan marcos políticos estratégicos y que se combinen con una supervisión eficaz, la creación de coaliciones, la regulación, la atención al diseño de sistemas y la rendición de cuentas”.
La gobernanza está garantizada por la NSPC, que ha madurado desde su reciente creación. El NSPPF describe las modalidades de un comprador único en el marco del NSSF. La recién aprobada Ley de Seguridad Social, formulada principalmente por el MLVT -al que está adscrito el NSSF- no menciona el HEF, por lo que no está claro cómo funcionará este comprador único. El sector sanitario privado carece de órgano representativo, lo que dificulta la comunicación. Aparte del registro, se ejerce poco control sobre las prácticas de este sector.
4.2 Gestión de la información
La gestión de la información implica que “los fondos destinados a los proveedores se basen en información sobre aspectos de rendimiento o sobre las necesidades sanitarias de la población”.
En este caso, ambos regímenes tienen sistemas paralelos de recogida de información. La NSSF ha introducido un sistema basado en las tecnologías de la información, cuyo alcance y capacidades son limitados. Para el HEF, la información es recogida por el PCA semiautónomo a través del PMRS, que está operativo en todos los centros sanitarios públicos. Sólo se recoge información sobre los servicios prestados, y la información disponible no permite evaluar la calidad de la atención.
Existen directrices de tratamiento estándar, pero no hay mecanismos para verificar su aplicación. Ambos sistemas no fomentan la eficiencia ni la calidad de la asistencia. Los expedientes de los pacientes, con los que podrían verificarse los servicios sanitarios prestados, no existen y, por tanto, no pueden adquirirse servicios de acuerdo con normas de atención predefinidas. En cambio, el sistema de verificación consiste en minimizar el fraude entrevistando a un número predeterminado de beneficiarios para preguntarles si recibieron servicios sanitarios efectivos.
4.3 Diseño del paquete de prestaciones
El diseño del paquete de prestaciones se refiere a “aquellos servicios que van a ser pagados, en parte o en su totalidad, por el comprador a partir de fondos comunes, centrándose en su precio en lugar de en el cálculo del coste del paquete de prestaciones, al tiempo que se optimiza la alineación del paquete de prestaciones y el pago y los métodos del proveedor”.
Ambos regímenes tienen diferentes paquetes de prestaciones, PMP y porcentajes de pago […]. En la práctica, ambos utilizan pagos basados en los casos, aunque el NSSF tiende a complementarlos, especialmente en los hospitales nacionales, con honorarios por servicios seleccionados. Estas tarifas se han negociado individualmente con cada centro y no son necesariamente las mismas para centros del mismo nivel. El último ejercicio de cálculo de costes para determinar las tarifas de los usuarios se realizó en 2011 en 10 hospitales no nacionales de distintos niveles (Martin A. (2012). Estudio de costes y gestión financiera de los hospitales de Camboya. Phnom Penh: Ministerio de Sanidad). Se dispone de estimaciones más recientes de 2016 y 2017 para 60 centros sanitarios (incluidos 17 hospitales, pero excluidos todos los hospitales nacionales), pero aún no se utilizan.
El paquete de prestaciones es muy completo, con exclusión de varias intervenciones de alto coste. En la práctica, el paquete se limita a lo que hay disponible, por lo que en la práctica la prestación de servicios de prevención secundaria de enfermedades no transmisibles y de servicios geriátricos y paliativos es insuficiente.
Como ya se ha mencionado, la información que utilizan el NSSF (y el HEF) para calcular las tasas de prestación de servicios está anticuada. Además, las cuotas de usuario del FHE no se basan en estimaciones de costes. Esto se debe, en parte, a que las tarifas de los servicios sanitarios públicos son nominales y están pensadas principalmente como incentivo para los funcionarios. Por ello, hasta el 60% de estas tasas se destinan a incentivos para el personal. Sin embargo, esta práctica de incentivar a los funcionarios dificulta el reembolso de los costes reales, ya que luego hay que inflarlos un 60%. Otro problema de las compras es el hecho de que entre el 80% y el 90% de los ingresos de los centros afectados consisten en salarios y suministros en especie, lo que limita su propia capacidad para incentivar al personal.
Aunque un número considerable de miembros de la NSSF son trabajadores de fábricas de confección, la mayoría de los cuales son mujeres en edad reproductiva, no parece prestarse suficiente atención a sus necesidades sanitarias conexas. Por ejemplo, mientras que el uso de servicios hospitalarios se estimula en ausencia de un sistema de derivación, los anticonceptivos sólo se reembolsan cuando se suministran en centros sanitarios. El FAN, por su parte, incentiva a los profesionales sanitarios de todos los niveles a prestar servicios anticonceptivos, especialmente métodos de larga duración. A diferencia de la NSSF, la HEF también anima a los profesionales sanitarios a realizar pruebas de detección del cáncer de mama y el cáncer de cuello uterino, y promueve la detección de deficiencias entre los recién nacidos y los niños de 1 a 5 años.
4.4 Sistemas mixtos de pago a proveedores
Los sistemas mixtos de pago a proveedores se refieren a “no sólo abordar los retos individuales de pago a proveedores, sino emplear una perspectiva de sistema que contemple todos los métodos de pago a proveedores de forma conjunta”.
Los medicamentos y consumibles son gratuitos y se suministran de forma centralizada a los centros sanitarios públicos a través de los Almacenes Médicos Centrales. La escasez de suministros debe cubrirse con el 40% de las tasas de usuario que no se destina a incentivos para el personal (para lo que se utiliza el otro 60% de las tasas de usuario). Cuando se tratan enfermedades no transmisibles, para las que los suministros son insuficientes, los costes suelen trasladarse a los pacientes, que responden buscando atención en el sector privado. Aunque el NSSF aplica tarifas diferentes a los proveedores de asistencia sanitaria privados que a los públicos, éstas se fijan arbitrariamente en el 150% de las tarifas del sector público. Se supone que los pagos adicionales cubren salarios, equipamiento y costes de capital, para los que los proveedores privados no reciben asignaciones adicionales. Sin embargo, no se ha realizado ningún análisis de costes que justifique la valoración del 150%.
El empleo de tarifas de usuario tiene efectos perjudiciales para la aplicación del sistema de atención primaria, así como para la prestación equitativa de servicios sanitarios, especialmente en entornos remotos y difíciles. Los centros de salud, como proveedores de primera línea de atención primaria, prestan principalmente servicios sanitarios preventivos a muy bajo coste, lo que minimiza los ingresos potenciales y, por tanto, la remuneración del personal. El NSSF no aplica un sistema de derivación, por lo que los pacientes pasan por alto el nivel primario para recibir servicios de hospitales secundarios y terciarios. Esto, a su vez, minimiza los ingresos de los centros de salud e impone elevados costes al NSSF, ya que los servicios de nivel superior son considerablemente más caros . Las dificultades para generar dinero a partir de las cuotas de los usuarios, principal incentivo para el personal, merman la capacidad de los centros sanitarios para atraer a profesionales sanitarios cualificados, sobre todo en las zonas desatendidas.
4.5 Gestión de la alineación y la dinámica
Gestionar la alineación y la dinámica implica que “hay que prestar especial atención a la adaptación continua del paquete de prestaciones y del sistema de pago a proveedores, incluidos tanto los métodos de pago como los mecanismos administrativos complementarios, como forma de responder al comportamiento de los proveedores provocado por los propios métodos de pago a proveedores”.
Como ya se ha indicado, los servicios excluidos del paquete de prestaciones entre los dos regímenes difieren ligeramente y se refieren a costes o cobertura de servicios elevados (por ejemplo, cirugía plástica). No se basan en una evaluación rigurosa de la relación coste-eficacia o coste-beneficio. Por otro lado, ambos paquetes de prestaciones incluyen servicios que el sector sanitario público no puede prestar adecuadamente, como la gestión de enfermedades no transmisibles (Jacobs B, Hill P, Bigdeli M, Men C. (2016). Gestión de las enfermedades no transmisibles en los distritos sanitarios de Camboya: análisis de sistemas y propuestas de mejora. BMC Health Services Research, 16 (32)).
Ambos regímenes emplean procedimientos administrativos diferentes; los procedimientos del FCR son más avanzados en términos de digitalización, rapidez y precisión. Es probable que las tarifas más elevadas pagadas por el NSSF […] refuercen el trato desigual de los pacientes asociado a este último régimen. Al contrario que el NSSF, el HEF no paga la hospitalización de los casos de tuberculosis, y en su lugar promueve la atención ambulatoria de acuerdo con las prácticas internacionales.
- Gobierno Real de Camboya. (2017). National Social Protection Policy Framework (NSPPF[↩]


