Avertissement : cette étude est publiée par la Deutsche Gesellschaft für Internationale Zusammenarbeit (GIZ) GmbH, qui est un centre collaborateur de l’OMS ; il ne s’agit pas d’une publication de l’Organisation mondiale de la santé. La Deutsche Gesellschaft für Internationale Zusammenarbeit (GIZ) GmbH est responsable des opinions exprimées dans cette brochure, et ces opinions ne représentent pas nécessairement les décisions ou les politiques de l’Organisation mondiale de la santé.
Conclusions et recommandations
Bien que ces deux régimes soient à des stades de développement différents, ils couvrent tous deux une proportion substantielle de la population. Le cadre de la politique nationale de protection sociale (NSPPF) fait progresser le NSSF en tant qu’institut unique chargé de gérer à la fois le Health Equity Fund (HEF) et le NSSF, afin d’accroître la capacité à acheter stratégiquement des services de soins de santé. Toutefois, comme le montre cet aperçu, la capacité à gérer simultanément les deux régimes et à acheter des services de manière stratégique est entravée par une série de facteurs. Ces problèmes ne sont pas insurmontables et peuvent être résolus pendant que le système de protection sociale de la santé se développe sous l’égide du Conseil national de la protection sociale (NSPC).
À ce stade, HEF est le régime le plus mature du système social de protection de la santé en pleine évolution, ayant le plus bénéficié de l’assistance technique, comme en témoignent le système de dossier médical du patient (PMRS) basé sur le cloud qui fonctionne parfaitement et l’Agence de certification des paiements (PCA) semi-autonome qui fonctionne bien. Pour des raisons d’efficacité, la NSSF pourrait utiliser ces systèmes existants, ce qui contribuerait à rationaliser ses opérations à un coût minimal. Toutefois, avant que cela ne se produise, il serait souhaitable d’aligner les opérations entre les deux régimes, en particulier l’ensemble des prestations, les mécanismes et les montants de paiement des prestataires, les critères de sélection des prestataires et les exigences en matière d’orientation. Ces alignements peuvent également être effectués après coup. Les deux régimes peuvent également bénéficier de mesures supplémentaires, telles que l’accréditation des prestataires de soins de santé privés. Ces questions sont abordées ci-dessous.
L’ensemble des prestations pour les deux régimes devrait être basé sur des critères convenus et transparents, y compris la prise en compte des externalités, de la charge de morbidité, du rapport coût-efficacité, du coût de l’intervention et de l’équité. Un forfait de base abordable devrait être garanti dans le cadre des deux régimes et être toujours disponible pour les établissements sous contrat. Les services à inclure doivent être de nature préventive, curative, réhabilitative et palliative, et similaires pour les deux régimes. Le paquet du NSSF semble promouvoir principalement l’utilisation de services de soins de santé curatifs, malgré le fait qu’un grand nombre de membres du NSSF sont des ouvriers de l’industrie de l’habillement, dont la majorité sont des femmes en âge de procréer.
Les méthodes et les montants de paiement des prestataires devraient également être similaires pour les deux régimes. Dans l’état actuel des choses, les frais plus élevés payés par la CNSS conduisent à un “écrémage”, les patients affiliés à la CNSS étant susceptibles d’être prioritaires par rapport aux bénéficiaires du FEH, ce qui compromet l’accès équitable aux services de soins de santé. Elle exige également des prestataires de soins de santé qu’ils mettent en place différents systèmes de notification.
HEF ne passe des contrats qu’avec des prestataires de soins de santé publics. Si l’exclusion des prestataires privés peut restreindre le choix des patients et imposer des obstacles à l’accès géographique, elle constitue sans doute la seule mesure d’assurance qualité, puisque seuls les prestataires de soins de santé publics sont soumis à des normes de qualité et à des visites de contrôle. Un système d’accréditation pour les prestataires publics et privés constituerait un premier pas vers des normes minimales de qualité des soins.
En outre, l’absence de système d’orientation pour les programmes NSSF SHI nuit à l’efficacité et à l’application du système de santé au niveau du district. Par conséquent, des exigences de référencement similaires à celles du FEH devraient être appliquées aux régimes du NSSF.
Remerciements : Nous tenons à remercier Jean-Claude Hennicot pour le travail de terrain et la rédaction du rapport initial sur lequel se base ce document. L’évaluation a été conçue conjointement par la GIZ(Bart Jacobs) et l’OMS(Kumanan Rasanathan et Erik Josephson). Nous remercions Inke Mathauer, Aurelie Klein, Fahdi Dkhimi, Maria-Lucia Nikoloudi, Julius Murke et Christian Popescu pour leur contribution au rapport.
L’étude publiée sur le site a été financée conjointement par le ministère fédéral allemand de la santé.
Ministère de la santé et ministère fédéral allemand de la coopération économique et du développement.
Source de la photo : Pixabay.com
2.3 Vers la santé publique universelle
En juillet 2017, le gouvernement royal du Cambodge a approuvé le cadre politique national de protection sociale 2016-2025 (NSPPF), 1, qui définit la vision du développement futur et de la gouvernance du système de protection sociale du pays, y compris une feuille de route pour la santé publique universelle. Après des années d’expérimentation et de pilotage de diverses interventions de financement de la santé avec le soutien des partenaires du développement, telles que les bons pour les services de santé génésique, les contrats externes et internes, le paiement à la performance, l’assurance maladie communautaire, les systèmes d’incitation pour les sages-femmes et le HEF, le NSPPF vise à développer une approche cohérente et globale de la protection sociale de la santé et de l’UHC. La NSPPF envisage d’atteindre l’objectif de la santé publique universelle par les moyens suivants :
- Régime d’assurance maladie sociale pour les salariés du secteur privé formel, géré par le NSSF ;
- Régime d’assurance maladie sociale pour les employés du secteur public, géré par le NSSF ;
- Une assurance maladie pour les employés du secteur informel ;
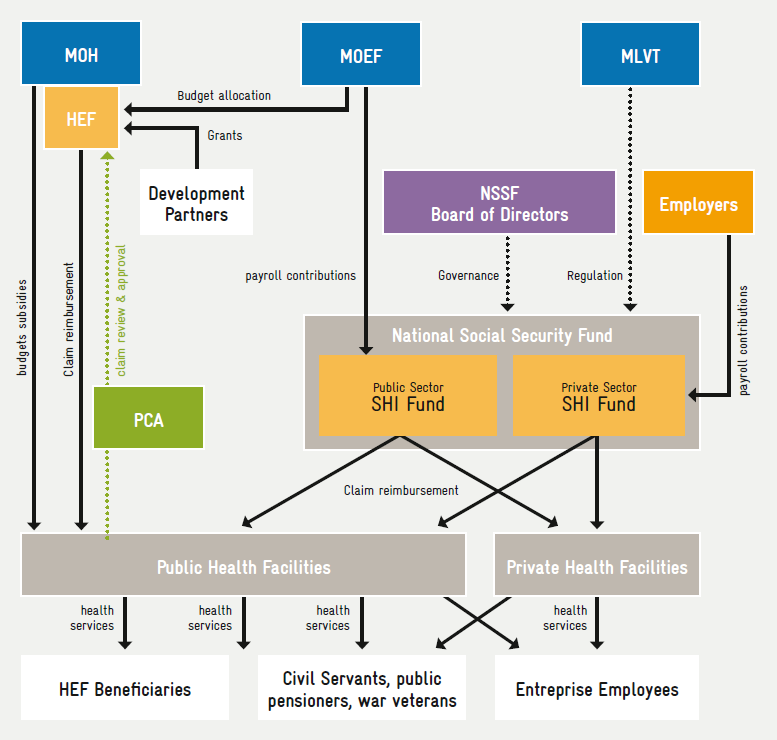
- Couverture du FEH pour les pauvres et les autres groupes vulnérables (actuellement gérée par le ministère de la santé et l’APC pour la vérification et la certification des demandes).
Pour diverses raisons, la NSPPF propose un opérateur unique pour les trois régimes (figure 2). Cet opérateur sera soutenu par l’APC en tant que mécanisme semi-autonome d’examen des demandes de remboursement, qui vérifiera et approuvera les demandes de remboursement soumises à l’opérateur.
3. La situation
3.1 Le cadre juridique
La branche SHI du NSSF pour le secteur privé formel est étayée par la législation suivante :
- La loi sur la sécurité sociale (2002) et les règlements connexes concernant la création du fonds de sécurité sociale et désignant le NSSF comme l’agence de mise en œuvre ;
- Sous-décret n° 01 sur l’établissement d’un régime de sécurité sociale sur les soins de santé pour les personnes définies par les dispositions de la loi sur le travail (janvier 2016) ;
- Prakas n° 109 (Ministère du travail et de la formation professionnelle (MLVT)) sur les prestations de soins de santé (avril 2018) ;
- Prakas n° 173 (MLVT/MOH) sur le mécanisme de paiement des prestations de soins de santé par les prestataires (août 2017) ;
- Sous-décret n° 140 (août 2017), stipulant l’extension du NSSF à toutes les entreprises employant plus d’un salarié, et que les cotisations SHI doivent être entièrement payées par l’employeur à hauteur de 2,6 % des salaires assurables (plafonnées à un million de riel cambodgien par salarié (KHR)) (1 USD = 4 000 KHR) ;
- Décret royal sur l’établissement de régimes de sécurité sociale pour les risques professionnels et les soins de santé pour les employés du secteur public, les anciens fonctionnaires et les vétérans (SN/RKT/0217/078) (février 2017), établissant une couverture des accidents du travail et de la SHI pour les employés du secteur public, les fonctionnaires retraités et les vétérans, qui sera gérée par le NSSF ;
- Prakas conjoint n° 404 (MLVT, MOH et ministère de l’économie et des finances (MEF)) (octobre 2017), sur la couverture des travailleurs du secteur informel travaillant 8 heures par semaine ou moins, à couvrir par l’assurance maladie et l’allocation de maternité (extension HEF) ;
- Prakas du ministère de la santé (janvier 2018), permettant aux conducteurs de cyclo de bénéficier de soins médicaux gratuits dans le cadre de la HEF après leur inscription à la NSSF et la réception de leur carte de membre de la NSSF.
La loi sur la sécurité sociale concernant la couverture obligatoire du SHI pour le secteur formel (public et privé) est en cours de révision. Le projet traite de l’assurance contre les accidents du travail, des pensions (vieillesse, invalidité et survie), de l’assurance maladie, des prestations en espèces en cas de maladie et de maternité, et des allocations funéraires. Le projet de loi prévoit également une couverture volontaire de la SHI pour les travailleurs du secteur informel, mais ne contient aucune disposition concernant la couverture sociale de la santé pour les pauvres.
Les discussions sur la loi-cadre régissant la protection sociale de la santé (y compris l’assurance sociale et l’assistance sociale) sont toujours en cours.
Lacunes et défis
- Le cadre juridique existant en matière de protection sociale est plutôt mince, à l’exception de la loi sur la sécurité sociale de 2002 qui ne couvre actuellement que le SHI pour le secteur privé formel. La loi révisée sur la sécurité sociale vise à élargir ce champ d’application en incluant à la fois le secteur privé formel et le secteur public formel, et à étendre la gamme des prestations en incluant des dispositions pour un régime national de retraite et un régime SHI (la loi sur la sécurité sociale ne fait pas explicitement référence à l’assurance maladie sociale).
- Des dispositions légales relatives à la SHI pour le secteur public ont été adoptées sous la forme de décrets royaux, mais ces dispositions seront intégrées dans la nouvelle loi sur la sécurité sociale.
- Il n’existe pas de législation qui stipule le droit des pauvres à un accès gratuit aux soins de santé (par le biais du FEH ou autre).
- Bien que suggéré dans la NSPPF, le projet de loi sur la sécurité sociale ne fait pas référence à la NSSF en tant qu’opérateur du FEH. Si cette version est approuvée par l’Assemblée nationale, il sera difficile d’amender la loi, et un texte législatif distinct (par exemple, un décret royal) pourrait être nécessaire pour confier la gestion du FEH à la NSSF. Toutefois, cela exclurait la possibilité de subventions croisées entre les pools de financement, étant donné que les deux fonds seront couverts par des textes législatifs différents. Il pourrait être utile d’envisager une loi distincte sur l’assurance maladie sociale, qui permettrait la mise en place d’un système à payeur unique assorti d’exigences spécifiques.
3.2 Couverture de la population
La couverture de la SHI pour les travailleurs du secteur privé formel a été lancée en mai 2016 et – au moment de cette évaluation – couvrait environ 1,3 million de travailleurs. L’extension aux petites entreprises (1-7 employés) est en cours.
La couverture SHI pour les fonctionnaires, les retraités publics et les anciens combattants a été lancée le 1er janvier 2018 et couvre environ 315 000 personnes, dont 204 083 fonctionnaires actifs, 55 222 retraités et 54 770 anciens combattants. La délivrance des cartes de membre à tous les bénéficiaires a commencé en 2018 et se poursuit.
La mise en œuvre de l’extension du FEH a débuté en janvier 2018 et l’inscription volontaire est en cours. A ce jour, environ 52 482 membres ont été enregistrés et leurs cartes ont été délivrées. Le programme d’extension du HEF couvre les travailleurs du secteur informel, les chefs de village, les membres des conseils communaux, les membres de la famille des vétérans de guerre et les conducteurs de cyclo.
Lacunes et défis
- La population couverte par le NSSF pourrait atteindre 3,2 millions de salariés du secteur privé formel, selon les estimations de l’OIT. Toutefois, l’expérience internationale a montré que l’enregistrement des petites et moyennes entreprises est un processus fastidieux et chronophage qui peut empêcher l’extension rapide de la couverture à tous les salariés du secteur formel.
- Les personnes à charge des employés du secteur privé formel ne sont pas couvertes par la SHI.
3.3 Questions opérationnelles
Inscription
- La NSSF enregistre actuellement les petites entreprises (moins de huit employés). Les employeurs sont identifiés par la division de l’inspection, mais l’enregistrement ne suit pas une approche systématique permettant de recenser tous les employeurs agréés.
- L’enregistrement des travailleurs individuels reste un processus fastidieux en raison de la nécessité de collecter des informations personnelles et des données biométriques (photographie de face et empreintes digitales) auprès de tous les travailleurs. Pour de nombreux travailleurs, ce processus est entravé par l’absence de carte d’identité. La NSSF travaille en étroite collaboration avec le ministère de l’intérieur (MOI) pour délivrer des cartes d’identité à ces travailleurs au moment de leur inscription à la NSSF. En raison du manque d’espace au siège de la NSSF, l’unité d’enregistrement a été transférée en 2017 au bureau de la NSSF à Samroung Andeth. L’enregistrement des travailleurs individuels devrait rester difficile en raison du taux élevé de rotation du personnel, en particulier dans le secteur de l’habillement.
- Si les empreintes digitales sont collectées et stockées dans une base de données centrale, elles ne sont pas enregistrées sur la carte de membre délivrée aux travailleurs, les cartes à puce étant jugées trop onéreuses. Les établissements de santé identifient actuellement les patients éligibles grâce à leur carte de membre de la NSSF avec photo et à leur carte d’identité, ainsi qu’à une vérification auprès de la NSSF.
- L’enregistrement des travailleurs du secteur public a été relativement simple. Les données relatives aux fonctionnaires actifs ont été communiquées par le ministère de la fonction publique, sur la base desquelles des cartes de membre individuelles ont été imprimées et envoyées aux différents ministères et agences publiques pour être distribuées aux membres. Les cartes délivrées aux travailleurs du secteur public ne comportent actuellement pas de photographie. Les fonctionnaires peuvent être identifiés au point de service en recoupant leur nom et d’autres données personnelles (par exemple, leur date de naissance) avec leur carte d’identité délivrée par le gouvernement. Les retraités et les anciens combattants ont été enregistrés de la même manière, sur la base des données reçues de la Caisse nationale des anciens combattants (CNAC) et de la Caisse nationale de sécurité sociale des fonctionnaires (CNSS-C), à MOSVY.
- Les membres du HEF sont enregistrés lorsqu’ils sont identifiés et inclus dans la base de données IDPoor gérée par la MOP, ou lorsqu’ils demandent à bénéficier d’un service dans les hôpitaux par le biais d’un test de ressources basé sur une carte de score (post-identification).
Traitement des demandes d’indemnisation
Le traitement des demandes de remboursement des prestataires est actuellement un défi pour NSSF en raison du grand nombre de demandes (jusqu’à 50 000 épisodes de patients individuels par mois) et des procédures opérationnelles strictes qui requièrent un traitement manuel. Conformément à ces procédures, toutes les demandes de remboursement doivent être vérifiées par rapport aux documents papier soumis par les prestataires. Cela crée une charge de travail considérable et entraîne des retards en raison du temps nécessaire pour recevoir et récupérer les documents relatifs aux demandes, en particulier dans les provinces éloignées. L’arriéré actuel s’élève à plusieurs semaines, et les retards dans les paiements aux fournisseurs seraient de l’ordre de deux mois.
Au cours de la phase pilote de la SHI, le NSSF a développé un système de traitement des demandes basé sur les technologies de l’information, appelé Health Social Protection Information System (HSPIS) (Un projet pilote de SHI, appelé Health Insurance Project (HIP), a été lancé en 2008 par l’ONG française Groupe de Recherche et d’Echanges Technologiques (GRET) et a été transféré au NSSF en 2011. Le projet pilote a couvert environ 6 000 travailleurs dans diverses usines de confection autour de Phnom Penh, et a été soutenu techniquement par le GRET.) Le système permet à la NSSF de vérifier le statut de membre et l’éligibilité aux prestations des individus, de saisir les données relatives aux prestations (consommation) des membres individuels et des prestataires, et de permettre la soumission électronique des demandes de remboursement par les prestataires. Cependant, la capacité de la plateforme HSPIS (Microsoft Access) est limitée et jugée inadaptée à l’augmentation de la capacité requise pour un régime national. La NSSF prévoit de développer un système en ligne et une application mobile, permettant de soumettre les demandes via un téléphone intelligent et d’inclure des pièces jointes (telles que des scans de documents justificatifs).
La soumission des demandes de remboursement dans le cadre du HEF repose sur le système d’enregistrement de la gestion des patients (PMRS), utilisé par tous les prestataires de soins de santé publique pour saisir les données d’utilisation liées au HEF. Le PMRS leur permet de saisir les données relatives aux membres du FEH et les enregistrements détaillés des services, ainsi que de préparer et de soumettre les demandes de remboursement par les prestataires.
Selon les informations fournies par la division des soins de santé de la NSSF, la NSSF prévoit d’utiliser son propre système informatique au lieu du PMRS.
Le traitement des demandes de remboursement pour toutes les branches SHI gérées par la NSSF est actuellement assuré en interne par la division des soins de santé. Les prestataires de soins de santé sous contrat avec la NSSF dans le cadre de différentes branches (privées ou publiques) doivent soumettre des demandes de remboursement distinctes pour chaque branche respective de la SHI.
Fournisseurs de soins de santé contractuels
La NSSF signe des contrats annuels avec les prestataires de soins de santé sur la base d’un modèle de contrat standard, reflétant les dispositions stipulées dans les réglementations respectives (ensemble de prestations, mécanisme de paiement du prestataire, etc.) Si un prestataire est engagé à la fois dans le secteur public et dans le secteur privé, deux contrats distincts sont signés avec la CNSS, bien que les dispositions du contrat (ensemble des prestations et mécanisme de paiement) soient en grande partie les mêmes. La conclusion de contrats avec des prestataires publics est essentiellement une formalité, puisque les conditions et les dispositions contractuelles sont énoncées dans les prakas conjointes du ministère de la santé et du ministère de la protection sociale, et que les hôpitaux publics ne sont pas en mesure de s’opposer à ces conditions.
Les prestataires de soins de santé privés ne sont pas liés par les réglementations du secteur public et peuvent choisir de ne pas accepter les conditions proposées par la NSSF, en particulier les honoraires proposés. Pour ces honoraires, la réglementation en vigueur prévoit un montant égal à 120-150 % des frais de dossier payables aux prestataires publics pour le même niveau de soins. Selon la réglementation, le pourcentage applicable à chaque prestataire privé est déterminé par la CNSS après une évaluation de la qualité. Dans la pratique, cependant, tous les prestataires reçoivent actuellement 150 % des frais de dossier applicables aux établissements publics du même niveau (ensemble complémentaire d’activités de niveau 1 (CPA1), CPA2, CPA3, ou hôpital national (NH)). (D’après les informations fournies par M. Sophannarith Heng, directeur de la division des politiques de la NSSF).
À la fin de l’année 2018, la NSSF avait passé des contrats avec un total de 1 402 établissements, dont 49 cliniques et polycliniques privées et un hôpital privé (tableau 1).
La décision de passer un contrat avec des prestataires privés serait justifiée par le fait que les affiliés préfèrent se faire soigner dans des établissements privés. Pour les services ambulatoires en particulier, la plupart des assurés préfèrent les prestataires privés en raison de l’amélioration perçue de la qualité des services.
La sélection des prestataires privés sous contrat avec la NSSF est basée sur les demandes des employeurs, qui soumettent une demande formelle à la NSSF pour engager un prestataire de soins privé spécifique à proximité des installations de l’employeur (par exemple, près de leur usine de confection) afin de limiter le temps d’arrêt de travail et de garantir la commodité d’accès aux services de santé pour les employés. Dès réception de cette demande, la division des soins de santé procède à une évaluation de l’établissement concerné afin de le classer en fonction de l’ensemble des services disponibles (CPA1, CPA2, CPA3 ou NH), conformément à la réglementation du ministère de la santé applicable aux prestataires de services publics.
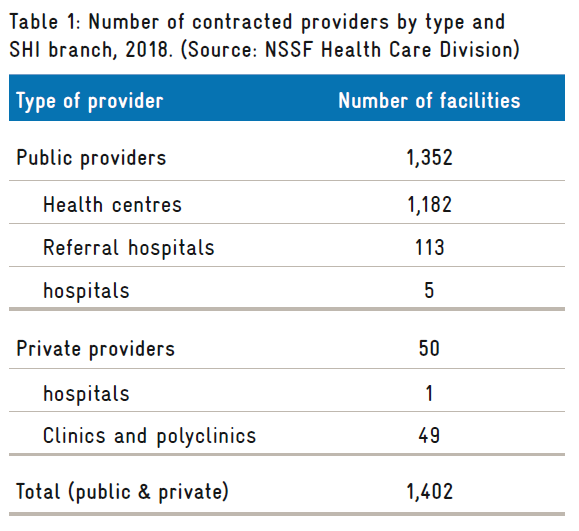
Contrairement à HEF, NSSF n’a pas de système de contrôle, tel qu’un système d’orientation pour les services hospitaliers. Le libre choix du prestataire de services vise à garantir un maximum de commodité aux assurés, qui peuvent préférer se faire soigner dans un établissement de santé proche. L’absence de système d’orientation a toutefois de profondes implications en termes de comportement de recherche de soins, de charge de travail pour les patients dans les hôpitaux tertiaires et de rentabilité du système. Il a été rapporté que certains prestataires publics (en particulier l’hôpital national Calmette) sont déjà surchargés et ne peuvent pas faire face au volume supplémentaire de patients accédant aux services par l’intermédiaire du NSSF.
En l’absence d’un cadre réglementaire strict pour les hôpitaux privés et d’un mécanisme d’accréditation des hôpitaux, la qualité des soins et le contrôle réglementaire des prestataires privés suscitent des inquiétudes. En outre, étant donné que les prestataires privés sont mieux payés pour les mêmes types de services, sans évaluation des coûts réels, le recours à des prestataires privés peut avoir une incidence sur le rapport coût-efficacité et pourrait compromettre la viabilité financière du régime à l’avenir.
Programme d’avantages sociaux
L’ensemble des prestations médicales couvertes par la branche du secteur privé de la CNSS est défini dans le Prakas n° 184 sur les prestations de soins de santé (modifié le 25 avril 2018), et comprend les prestations médicales (en nature) et les prestations de remplacement du revenu (en espèces) pendant les absences du travail pour cause de maladie ou de maternité. L’ensemble des prestations médicales comprend tous les services disponibles dans les hôpitaux publics, à l’exception des services suivants
- Services couverts par les programmes de santé verticaux ;
- Soins dentaires ;
- Opérations de changement de sexe et soins ;
- Transplantations d’organes ;
- Insémination artificielle ;
- Autotraitement ;
- Chirurgie plastique ;
- Dispositifs de vision artificielle et chirurgie de la vision au laser ;
- Traitements de la toxicomanie ;
- Traitement de l’infertilité ;
- Chirurgie de l’implant oculaire ;
- Chirurgie coronarienne et cardiaque ;
- Hémodialyse ;
- Bilans de santé généraux.
Le remboursement des frais de médicaments est limité aux produits pharmaceutiques figurant sur la liste des médicaments essentiels publiée par le ministère de la santé.
Les prestations médicales du régime du secteur public sont les mêmes que celles du secteur privé et font référence aux mêmes prakas.
Pour le HEF, l’ensemble des prestations est défini dans les directives du ministère de la santé relatives à l’ensemble des prestations et au paiement des prestataires du Health Equity Fund for the Poor, 2018, et comprend les prestations médicales (en nature) et les allocations en espèces (remboursement des frais de transport, allocation de nourriture pendant l’admission et prestations funéraires). L’ensemble des prestations médicales pour les patients de HEF comprend la gamme complète des services définis dans les lignes directrices de pratique clinique, en fonction du niveau de l’établissement. Tous les services fournis par les établissements de santé individuels sont disponibles gratuitement au point de prestation pour les bénéficiaires du FEH. Les services exclus sont les suivants
- Sélectionner les traitements contre le cancer ;
- Transplantations d’organes ;
- Chirurgie esthétique visant à améliorer l’apparence d’une personne et/ou à faire disparaître les traces de tatouages ;
- Traitements de l’infertilité ;
- Médicaments ne figurant pas sur la liste des médicaments essentiels du ministère de la santé.
Les différences entre les deux listes d’exclusion suggèrent que :
- La chimiothérapie et la radiothérapie sont couvertes par la CNSS mais pas par le FEH ;
- Le CNSS exclut explicitement les soins dentaires, la chirurgie oculaire, la chirurgie cardiaque et l’hémodialyse, alors que le FEH n’exclut pas explicitement ces services.
Comme nous l’avons mentionné, HEF applique un système d’orientation strict, tandis que NSSF permet à ses membres de se faire soigner dans l’établissement de leur choix, y compris dans les hôpitaux nationaux.
3.4 Mécanismes de paiement des prestataires
Le NSSF et le HEF utilisent tous deux des MPP basés sur les cas, mais les définitions des cas et les taux de remboursement diffèrent. La CNSS applique exactement les mêmes taux et définitions de cas aux branches du secteur privé et du secteur public. […] Les définitions des cas et les montants associés varient considérablement entre les deux régimes. Pour un accouchement normal dans un hôpital national, le NSSF rembourse au prestataire 400 000 KHR par cas, contre 100 000 KHR pour le HEF. La NSSF a augmenté les taux de paiement des prestataires en août 2017, après avoir reçu des plaintes de la part d’établissements qui estimaient que les taux initiaux étaient trop bas. Cependant, ces augmentations ont été introduites sans évaluation des coûts réels des services.
Le risque de surdéclaration ne pouvant être exclu, une certaine forme de vérification est nécessaire pour décourager les comportements frauduleux des prestataires. La CNSS exige que toutes les demandes soient étayées par des dossiers médicaux pour chaque épisode de maladie. Ils doivent être certifiés par le bureau local de la NSSF avant d’être soumis au siège de la NSSF pour traitement et remboursement.
La NSSF a créé un comité sur le mécanisme de paiement des prestataires, composé de 15 membres, dont des membres de la NSSF (qui assure la présidence du comité), de l’Institut national de santé publique, du département hospitalier du ministère de la santé et d’un représentant de l’hôpital public (actuellement, l’hôpital de Kossamak). Le secteur privé n’est pas formellement représenté. Le comité approuve les taux proposés pour le mécanisme de paiement des prestataires (MPP) avant de les soumettre à l’approbation du conseil d’administration de la CNSS. Les membres du comité sont à la fois des acheteurs et des fournisseurs, de sorte que toute négociation sur les taux de remboursement de la CNSS a lieu au sein de ce comité.
3.5 Gestion simultanée des régimes
La NSSF gère actuellement le régime du secteur privé, le régime du secteur public et le régime d’extension de la HEF. En ce qui concerne cette dernière, la NSSF ne s’occupe que de l’enregistrement des membres, de la délivrance des cartes de membre et du paiement des allocations de maternité aux femmes enceintes. Les prestations médicales dans le cadre du programme d’extension de HEF sont gérées directement par HEF.
La gestion simultanée des prestations médicales dans le cadre des branches SHI pour les secteurs privé et public ne pose pas de problèmes majeurs à la NSSF, car les deux régimes utilisent le même ensemble de prestations et les mêmes taux de paiement des prestataires. Si le déploiement rapide du régime du secteur public a alourdi la charge de travail déjà importante, notamment en ce qui concerne le traitement des demandes, il n’a pas semblé poser d’autres problèmes étant donné que les processus de travail et les procédures opérationnelles sont fondamentalement les mêmes et qu’ils sont gérés par les mêmes divisions.
Les différences opérationnelles entre les deux régimes (privé et public) concernent principalement l’enregistrement et le recouvrement des cotisations. Les cotisations SHI de la branche du secteur public sont versées en masse directement par le MEF, et le processus d’enregistrement pour le secteur public a été basé sur les données des bénéficiaires fournies par le ministère de la fonction publique (employés actifs) et le MOSVY (retraités et anciens combattants). Le taux de rotation du personnel étant faible dans le secteur public, la mise à jour de la base de données des membres n’est pas un problème majeur.
La gestion simultanée de HEF peut s’avérer plus difficile en raison de différences dans certains aspects, principalement liés à l’ensemble des prestations et à la GPP. Comme le FEH existe depuis de nombreuses années, ses processus de travail sont déjà rationalisés et il pourrait être difficile de les harmoniser avec ceux de la CNSS. Une autre question possible est celle du transfert des responsabilités (politique de gouvernance, achats, financement, etc.) et de leur attribution à des entités au sein de la NSSF.
L’enregistrement des membres du HEF par le NSSF sur la base des données incluses dans la base de données IDPoor pourrait être relativement simple (on peut supposer que l’IDPoor restera au MOP, puisqu’il a la capacité institutionnelle d’effectuer l’évaluation des moyens au niveau local. En outre, les données sur les ménages pauvres peuvent être requises par d’autres ministères de tutelle (par exemple, MOSVY) pour le ciblage d’autres prestations d’aide sociale). La NSSF pourrait imprimer des cartes de membre du FEH sur la base des données fournies et les distribuer aux ménages identifiés par l’intermédiaire des départements MOP de chaque province. Par ailleurs, les ménages membres du FEH pourraient être tenus de retirer leur carte dans l’agence du NSSF la plus proche, où des informations biométriques pourraient également être collectées. Toutefois, cette dernière option peut imposer une charge financière aux ménages pauvres.
3.6 Assurance qualité
Les établissements de soins publics fonctionnent sous l’autorité du ministère de la santé, le département des services hospitaliers étant chargé de veiller à la qualité des soins. Toutefois, en l’absence de dossiers de patients dans ces établissements, il est difficile de mesurer ou d’évaluer la qualité des soins prodigués aux patients.
L’ensemble des prestations de la CNSS ne contient pas de détails sur la qualité des soins. La NSSF dispose d’un service d’assistance téléphonique pour traiter les demandes et les plaintes des membres, mais il est peu probable que ce service englobe les aspects techniques de la qualité du service. Lorsque la NSSF reçoit des plaintes de ses membres concernant les services de santé, sa division des soins de santé contacte le ministère de la santé pour enquêter sur le cas. Si le service d’assistance téléphonique garantit un certain niveau de responsabilité pour les prestataires sous contrat, il ne traite pas les questions techniques de qualité des soins de manière exhaustive.
Le HEF adopte une approche plus proactive de la qualité des soins, dans le contexte plus large du H-EQIP, avec des interventions spécifiques visant à promouvoir et à contrôler la qualité des services dans les établissements publics, notamment en utilisant les scores de qualité pour attribuer des incitations financières basées sur la performance (en plus des subventions globales versées à tous les établissements publics, le gouvernement introduit également l’attribution de subventions de performance basées sur un système détaillé de contrôle de la qualité).
L’assurance de la qualité est un problème majeur lors de la passation de contrats avec des prestataires privés, en raison de la faiblesse du cadre réglementaire applicable aux établissements de santé privés et de l’absence d’un mécanisme d’accréditation officiel. Selon la réglementation relative au paiement des prestataires par le NSSF (Prakas n° 173, MLVT), les taux de paiement des prestataires privés peuvent être ajustés en fonction des normes de qualité de l’établissement, telles qu’elles sont évaluées par le NSSF. Toutefois, on ne sait pas si le NSSF a la capacité de traiter cette question de manière exhaustive.
3.7 Gouvernance
Le NSSF est régi par un conseil d’administration tripartite, composé de représentants des employeurs (fédérations d’employeurs), des employés (syndicats) et du gouvernement (MEF, MOH et MLVT, qui en assure la présidence). La composition du conseil a été élargie pour le régime du secteur public afin d’inclure également des représentants du NSSF-C, du NFV et du Fonds pour les personnes handicapées (PWDF). Le rôle du conseil d’administration est de superviser les opérations de la NSSF et d’approuver les décisions proposées par le directeur exécutif, en particulier en ce qui concerne les questions financières. Le conseil d’administration se réunit tous les mois et ne prend que les décisions importantes (par exemple, les plans annuels de budget de fonctionnement).
Les questions techniques sont traitées par la direction exécutive de la CNSS, y compris les directeurs des différentes divisions de la CNSS (politique, enregistrement, prestations, soins de santé, comptabilité/finances, informatique, etc.) Les décisions en matière de SHI relèvent principalement de l’autorité du directeur de la division des soins de santé. Pour les questions relatives aux taux de paiement des prestataires, la NSSF a créé un comité sur les mécanismes de paiement des prestataires, composé de 15 membres de la NSSF (qui en assure la présidence), de l’Institut national de santé publique, du département des services hospitaliers du ministère de la santé et de représentants d’hôpitaux publics (hôpital Kossamak, etc.). Le comité se met d’accord sur les taux de paiement proposés avant de les soumettre à l’approbation du conseil d’administration de la NSSF. Il convient de noter ( ) que les membres du comité ne sont pas nécessairement exempts de conflits d’intérêts, puisqu’ils sont également des acheteurs et des fournisseurs.
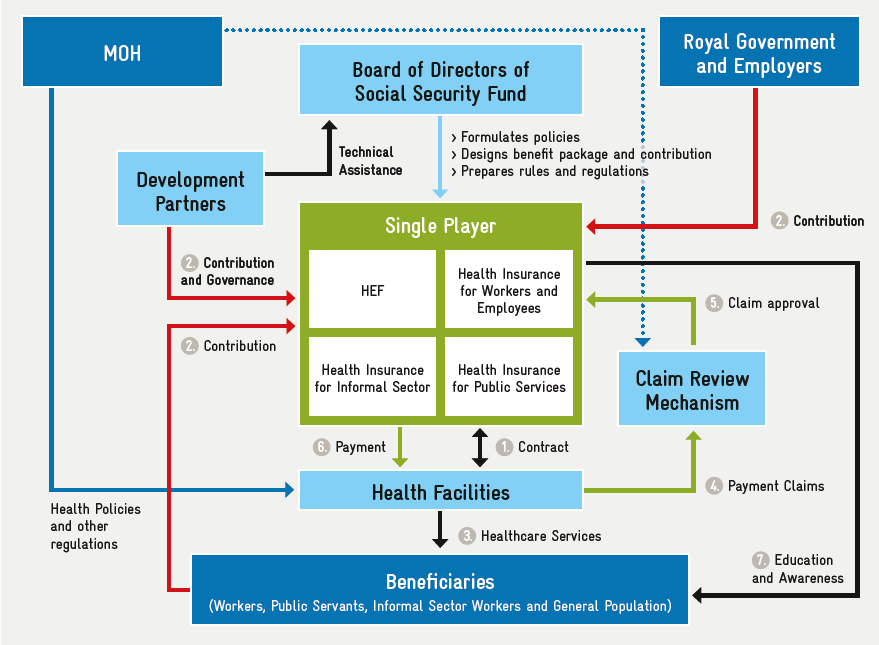
Pour le HEF, l’autorité de gouvernance repose en principe sur les comités de pilotage du financement de la santé (HFSC) établis au niveau des provinces et des districts, qui sont présidés par les vice-gouverneurs de ces régions. À Phnom Penh, le HFSC est le point de référence final pour toute décision ou problème qui ne peut être résolu à un niveau inférieur. Le HEF est placé sous l’autorité exécutive du ministère de la santé, où l’autorité est partagée entre le département de la planification et de l’information sur la santé (DPHI), qui est chargé de l’ensemble des prestations et du PPM, et le département du budget et des finances, qui s’occupe des questions financières. Une APC semi-autonome a été mise en place pour vérifier et auditer les demandes de remboursement reçues de tous les établissements publics de soins de santé.
Le Conseil national de la protection sociale (NSPC) a été créé en 2017 et devrait assumer le rôle d’organe de gouvernance global pour le système de protection sociale, afin de superviser l’élaboration et la mise en œuvre des politiques. Le NSPC est présidé par le MEF et comprend les ministres des ministères de tutelle concernés (notamment le MOSVY, le MLVT, le MOH, le Conseil pour le développement agricole et rural (CARD), le ministère de l’Éducation, de la Jeunesse et des Sports (MOEYS), et d’autres) (Arrêté royal sur la création du Conseil national de la protection sociale (2017). Un comité exécutif, faisant office de secrétariat de la CNPS, a également été créé en 2017 et se réunit régulièrement pour discuter des questions de politique de protection sociale.
Conformément au sous-décret correspondant, la CNPS mettra en place des comités techniques, des sous-comités et des groupes de travail techniques supplémentaires pour traiter les aspects techniques de la formulation de la politique et du suivi de sa mise en œuvre. La gouvernance de la politique d’achat stratégique au niveau national relèverait normalement de l’autorité du sous-comité compétent du NSPC, mais on ne sait pas encore si et quand un tel comité sera créé.
3.8 Financement
Le NSSF est un régime d’assurance sociale obligatoire financé par des cotisations salariales prélevées à la source (c’est-à-dire auprès des employeurs). Le taux de cotisation à la SHI est fixé à 2,6 % de la rémunération assurable pour couvrir les prestations médicales et de remplacement du revenu en cas d’absence du travail pour cause de maladie ou de maternité. En 2017, les recettes des cotisations de la branche SHI du secteur privé se sont élevées à 38,7 millions USD, tandis que les dépenses totales des prestations se sont élevées à 6,6 millions USD, dont 3,6 millions USD pour les soins médicaux. Les dépenses de soins médicaux par habitant n’étaient que de 3,05 USD en 2017, mais elles devraient augmenter en raison de la hausse de l’utilisation.
Le taux de cotisation au régime SHI du secteur public est fixé à 1,0 % des coûts salariaux du secteur public et ne couvre que les prestations médicales. Les cotisations des retraités et des anciens combattants sont entièrement subventionnées par le gouvernement.
HEF est un système de protection sociale de la santé non contributif financé conjointement par la RGC et les partenaires de développement. Le HEF est soutenu techniquement par le H-EQIP (de 2016 à 2021) et financé par la RGC (95 millions USD) avec le soutien de la KfW, de la Banque mondiale, du DFAT et de la KOICA. Actuellement, ces partenaires de développement contribuent à hauteur de 6 millions USD environ au HEF chaque année. En 2017, les dépenses de prestations médicales au titre du HEF se sont élevées à 6,5 millions USD, soit environ 2,60 USD par personne et par an (chiffres rapportés par Keo Lundy, consultant de la GIZ ; voir Implementation Status Analysis, Social Health Protection (2018). Les données officielles sur le HEF n’ont pas pu être mises à disposition.).
La NSPPF suggère la mise en place d’une caisse d’assurance maladie unique pour tous les régimes d’assurance maladie, permettant des subventions croisées entre les différents groupes de population (secteur formel, pauvres, travailleurs informels, etc.).
1. Contexte et objectifs
Ce blog présente les résultats d’une évaluation de la cogestion de différents régimes d’assurance maladie sociale (AMS) par la Caisse nationale de sécurité sociale (CNSS) du Cambodge, en mettant l’accent sur l’achat stratégique de services de santé auprès de prestataires publics et privés au Cambodge. L’évaluation a été menée entre janvier et mars 2019 dans le cadre du rôle de la Deutsche Gesellschaft für Internationale Zusammenarbeit (GIZ) en tant que centre collaborateur de l’Organisation mondiale de la santé (OMS) pour le renforcement des systèmes de santé et le financement de la santé pour la couverture sanitaire universelle (CSU). Toutes les informations ont été obtenues par le biais d’entretiens avec des informateurs clés et d’un examen de la documentation pertinente.
L’objectif de cette étude est de fournir des recommandations sur les approches qui permettront une transition en douceur de l’autorité de gestion des fonds d’équité en santé (HEF) du ministère de la Santé (MOH) au NSSF, comme envisagé dans le cadre de planification de la sécurité sociale nationale (2016-25).
2. Le contexte
2.1 L’assurance maladie sociale
Le NSSF a été créé en 2008 sur la base des dispositions de la loi sur la sécurité sociale adoptée par l’Assemblée nationale en 2002. Le régime a commencé à fournir des prestations en cas d’accident du travail et de maladie professionnelle aux travailleurs du secteur privé en 2009, et une branche d’assurance maladie sociale (SHI) est envisagée depuis 2010. En 2013, un règlement ministériel (prakas en khmer) a été adopté, stipulant la création de la Division de l’assurance maladie de la CNSS. En janvier 2016, le Conseil des ministres a adopté un sous-décret stipulant la création d’une branche d’assurance maladie de la NSSF, qui a ensuite été lancée en octobre 2016 (sous-décret sur la “création et la mise en œuvre d’un régime d’assurance maladie pour les personnes définies par les dispositions du droit du travail”). Dans le cadre de ce régime, les prestations prévues pour les travailleurs du secteur privé formel comprennent à la fois des prestations médicales (en nature) et des prestations de remplacement du revenu (en espèces) payables en cas d’absence du travail pour cause de maternité ou de maladie.
En 2017, le gouvernement royal du Cambodge a adopté un décret royal sur l’introduction de prestations d’assurance contre les accidents du travail et de SHI pour les employés du secteur public, qui couvrait également les fonctionnaires retraités et les anciens combattants, mais pas les personnes à leur charge. En vertu de ce décret, le NSSF a été chargé d’administrer le régime SHI du secteur public en plus du régime des employés du secteur privé. La SHI pour le secteur public a été lancée au niveau national en janvier 2018. Le régime est financé par des cotisations salariales versées par le gouvernement et fixées (par prakas) à 1 % des salaires des employés du secteur public.
2.2 Fonds d’équité en matière de santé
Les fonds d’équité en matière de santé (HEF) sont des régimes de protection sociale de la santé non contributifs qui remboursent aux prestataires les frais encourus par les personnes démunies qui recherchent des services dans les établissements de santé publics. Elles visent également à réduire les coûts directs non médicaux de la demande de soins en fournissant des allocations alimentaires et en remboursant les frais de transport des bénéficiaires hospitalisés et des personnes qui s’occupent d’eux. Les HEF ont d’abord été pilotés par des partenaires de développement, principalement des ONG, mais ont été consolidés, institutionnalisés et étendus à l’échelle nationale depuis 2015. Le programme national HEF est géré par le ministère de la santé et soutenu techniquement et financièrement par le programme d’amélioration de la qualité et de l’équité en matière de santé (H-EQIP, 2016 – 2021), qui est financé conjointement par le RGC (95 millions USD), la banque de développement allemande KfW, la Banque mondiale, le ministère australien des affaires étrangères et du commerce (DFAT) et l’Agence coréenne de coopération internationale (KOICA). HEF couvre environ 2,5 millions de personnes au Cambodge. Les bénéficiaires sont identifiés par le biais d’un exercice national sous l’égide du ministère de la planification (MOP), en utilisant des tests de moyens par procuration basés sur la communauté à des intervalles de trois ans.
En outre, les hôpitaux proposent des examens de post-identification afin d’identifier les personnes qualifiées qui n’ont pas été identifiées au cours du processus de pré-identification. Les allocations alimentaires et les remboursements de transport ne concernent que les bénéficiaires admis dans les services d’hospitalisation (IPD) qui ont été référés par un centre de santé public, ou admis directement en cas d’accouchement ou d’urgence. Alors que le HEF se concentre sur les ménages pauvres, la couverture d’autres ménages vulnérables, tels que les personnes âgées, les personnes handicapées et les enfants de moins de cinq ans, est actuellement à l’étude.
En 2016, une agence de certification des paiements par des tiers (PCA) a été créée pour certifier les demandes de remboursement soumises à HEF par les fournisseurs et pour garantir la responsabilité financière.
L’organisation actuelle du système national de protection de la santé est illustrée par la figure 1. […]
4. Potentiel d’achat stratégique dans le cadre des dispositions actuelles
Cette évaluation utilise la définition de l’achat stratégique proposée par Klasa et al. (2019) : “Pour que l’achat soit stratégique, les acheteurs doivent intégrer des questions telles que les besoins de la population, la qualité, les données probantes, l’efficacité et le souci de l’équité et de la santé de la population. L’achat stratégique impose des exigences à toutes les différentes composantes de la fonction d’achat, y compris les citoyens, les acheteurs, les prestataires, les régulateurs et les gouvernements” (Klasa et al., 2018). Les achats stratégiques dans la pratique : Comparaison de dix pays européens. Health Policy, 122 : 457-72.). En d’autres termes, “les achats stratégiques impliquent une recherche permanente des meilleurs moyens de maximiser les performances du système de santé en décidant quelles interventions doivent être achetées, comment et auprès de qui” (Rapport sur la santé dans le monde, Genève (2000)).
Mathauer, Dale et Meessen (2017) ont identifié cinq thèmes essentiels aux achats stratégiques dans un pays, qui sont détaillés dans les sous-sections ci-dessous (Mathauer I, Dale E, Meessen B., 2017, Strategic purchasing for universal health coverage : key policy issues and questions. Un résumé des discussions d’experts et de praticiens. Genève : Organisation mondiale de la santé).
4.1 Dispositions en matière de gouvernance
Les dispositions en matière de gouvernance consistent à “veiller à ce que des cadres politiques stratégiques existent et soient associés à une surveillance efficace, à la formation de coalitions, à la réglementation, à l’attention portée à la conception des systèmes et à la responsabilité”.
La gouvernance est assurée par le NSPC, qui a mûri depuis sa création récente. La NSPPF décrit les dispositions relatives à un acheteur unique dans le cadre de la NSSF. La loi sur la sécurité sociale récemment adoptée, principalement formulée par la MLVT – à laquelle le NSSF est rattaché – ne mentionne pas le HEF, ce qui laisse planer le doute sur le fonctionnement de cet acheteur unique. Le secteur privé des soins de santé n’a pas d’organe représentatif, ce qui rend la communication difficile. En dehors de l’enregistrement, les pratiques de ce secteur sont peu contrôlées.
4.2 Gestion de l’information
La gestion de l’information implique que “les fonds versés aux prestataires sont basés sur des informations relatives aux performances ou aux besoins de santé de la population”.
Dans ce cas, les deux régimes ont des systèmes de collecte d’informations parallèles. Le NSSF a mis en place un système informatique dont la portée et les capacités sont limitées. Pour HEF, les informations sont collectées par l’ACP semi-autonome par le biais du PMRS, qui est opérationnel dans tous les établissements de soins de santé publics. Seules des informations sur les services fournis sont collectées, et les informations disponibles ne permettent pas d’évaluer la qualité des soins.
Des directives de traitement standard sont en place, mais il n’existe pas de mécanismes permettant de vérifier leur application. Ces deux systèmes ne favorisent ni l’efficacité ni la qualité des soins. Les dossiers des patients, qui permettraient de vérifier les services de santé fournis, ne sont pas en place et les services ne peuvent donc pas être achetés conformément à des normes de soins prédéfinies. Le système de vérification consiste plutôt à minimiser la fraude en interrogeant un nombre prédéterminé de bénéficiaires pour leur demander s’ils ont reçu des soins de santé efficaces.
4.3 Conception de l’ensemble des prestations
La conception de l’ensemble des prestations fait référence aux “services qui doivent être payés, en partie ou en totalité, par l’acheteur à partir de fonds communs, en mettant l’accent sur leur prix plutôt que sur le coût de l’ensemble des prestations, tout en optimisant l’alignement de l’ensemble des prestations sur le paiement et les méthodes des prestataires”.
Les deux régimes ont des ensembles de prestations, des MPP et des taux de paiement différents […]. Dans la pratique, tous deux utilisent les paiements par cas, bien que le NSSF tende à les compléter, en particulier dans les hôpitaux nationaux, par des honoraires pour certains services. Ces frais ont été négociés au cas par cas avec chaque établissement et ne sont pas nécessairement les mêmes pour des établissements de même niveau. Le dernier exercice d’évaluation des coûts visant à déterminer les frais d’utilisation a été mené en 2011 dans 10 hôpitaux non nationaux de différents niveaux (Martin A. (2012)). Étude sur les coûts et la gestion financière des hôpitaux au Cambodge. Phnom Penh : Ministère de la santé). Des estimations plus récentes, datant de 2016 et 2017, sont disponibles pour 60 établissements de santé (dont 17 hôpitaux, mais à l’exclusion de tous les hôpitaux nationaux), mais elles ne sont pas encore utilisées.
L’ensemble des prestations est très complet et exclut plusieurs interventions coûteuses. Dans la pratique, l’offre est limitée à ce qui est disponible, ce qui signifie que les services de prévention secondaire des maladies non transmissibles et les services gériatriques et palliatifs sont insuffisants.
Comme indiqué précédemment, les informations utilisées par la CNSS (et HEF) pour calculer les frais de prestation de services sont obsolètes. En outre, les frais d’utilisation du FEH ne sont pas basés sur des estimations de coûts. Cela s’explique en partie par le fait que les frais d’utilisation des services de santé publics sont minimes et qu’ils sont principalement destinés à motiver les membres du personnel. Ainsi, jusqu’à 60 % de ces droits sont alloués à des mesures d’incitation pour le personnel. Cette pratique d’incitation des membres du personnel entrave toutefois le remboursement des coûts réels, car ceux-ci doivent alors être majorés de 60 %. Un autre problème lié aux achats est le fait que 80 à 90 % des revenus des établissements concernés sont constitués de salaires et de fournitures en nature, ce qui limite leur propre capacité à motiver leur personnel.
Alors qu’un nombre important de membres de la NSSF sont des ouvriers de l’habillement, dont la majorité sont des femmes en âge de procréer, il semble que l’on n’accorde pas suffisamment d’attention à leurs besoins en matière de santé. Par exemple, alors que l’utilisation des services hospitaliers est stimulée en l’absence de système de référence, les contraceptifs ne sont remboursés que lorsqu’ils sont fournis dans des centres de santé. HEF, quant à lui, incite les prestataires de soins de santé à tous les niveaux à fournir des services de contraception, en particulier des méthodes de longue durée. Contrairement à la NSSF, la HEF encourage également les prestataires de soins de santé à procéder au dépistage du cancer du sein et du cancer du col de l’utérus, et promeut le dépistage des déficiences chez les nouveau-nés et les enfants âgés de 1 à 5 ans.
4.4 Systèmes de paiement mixtes
Les systèmes mixtes de paiement des prestataires consistent à “ne pas se contenter de relever les défis liés au paiement des prestataires individuels, mais à adopter une perspective systémique qui examine conjointement toutes les méthodes de paiement des prestataires”.
Les médicaments et les consommables sont gratuits et fournis de manière centralisée aux établissements de soins publics par l’intermédiaire du Central Medical Stores. Les pénuries de fournitures doivent être couvertes par les 40% des frais d’utilisation qui ne sont pas alloués aux incitations du personnel (pour lesquels les 60% restants des frais d’utilisation sont utilisés). Lors du traitement de maladies non transmissibles, pour lesquelles l’offre est insuffisante, les coûts sont généralement transférés aux patients, qui réagissent en cherchant à se faire soigner dans le secteur privé. Bien que le NSSF applique des taux différents pour les prestataires de soins de santé privés et publics, ils sont arbitrairement fixés à 150 % des tarifs du secteur public. Les paiements supplémentaires sont censés couvrir les salaires, l’équipement et les coûts d’investissement, pour lesquels les prestataires privés ne reçoivent pas d’allocations supplémentaires. Toutefois, aucune analyse des coûts n’a été effectuée pour justifier l’évaluation à 150 %.
L’application de frais d’utilisation a des effets néfastes sur la mise en œuvre du système de soins primaires, ainsi que sur la fourniture équitable de services de soins de santé, en particulier dans les environnements isolés et difficiles. Les centres de santé, en tant que prestataires de soins primaires de première ligne, fournissent principalement des services de soins de santé préventifs à un coût très faible, ce qui minimise les revenus potentiels et donc la rémunération du personnel. Le NSSF n’applique pas de système d’orientation, et les patients contournent donc le niveau primaire pour obtenir des services dans les hôpitaux secondaires et tertiaires. Cette situation minimise les revenus des centres de santé et impose des coûts élevés au NSSF, car les services de niveau supérieur sont beaucoup plus coûteux ( ). Les difficultés à générer des revenus à partir des frais d’utilisation, qui constituent la principale motivation du personnel, empêchent les centres de santé d’attirer des prestataires de soins qualifiés, en particulier dans les zones mal desservies.
4.5 Gestion de l’alignement et de la dynamique
La gestion de l’alignement et de la dynamique implique qu'”une attention particulière doit être accordée à l’adaptation continue de l’ensemble des prestations et du système de paiement des prestataires, y compris les méthodes de paiement et les mécanismes administratifs complémentaires, afin de répondre au comportement des prestataires causé par les méthodes de paiement elles-mêmes”.
Comme indiqué ci-dessus, les services exclus de l’ensemble des prestations entre les deux régimes diffèrent légèrement et sont liés à des coûts élevés ou à la couverture des services (par exemple, la chirurgie plastique). Elles ne sont pas fondées sur une évaluation rigoureuse du rapport coût-efficacité ou du rapport coût-bénéfice. D’autre part, les deux ensembles de prestations comprennent des services que le secteur public des soins de santé n’est pas en mesure de fournir correctement, tels que la gestion des maladies non transmissibles (Jacobs B, Hill P, Bigdeli M, Men C. (2016). Gestion des maladies non transmissibles au niveau des districts sanitaires au Cambodge : analyse des systèmes et suggestions d’amélioration. BMC Health Services Research, 16 (32)).
Les deux régimes utilisent des procédures administratives différentes ; les procédures du FEH sont plus avancées en termes de numérisation, de rapidité et de précision. Les frais plus élevés payés par le NSSF […] renforcent probablement le traitement inéquitable des patients associé à ce dernier régime. Contrairement au NSSF, le HEF ne prend pas en charge l’hospitalisation des cas de tuberculose et encourage plutôt les soins ambulatoires, conformément aux pratiques internationales.
- Royal Government of Cambodia. (2017). National Social Protection Policy Framework (NSPPF[↩]


