Nicole Fraser, Adanna Chukwuma, Marianna Koshkakaryan, Lusine Yengibaryan, Xiaohui Hou, Tommy Wilkinson, Christina Meyer
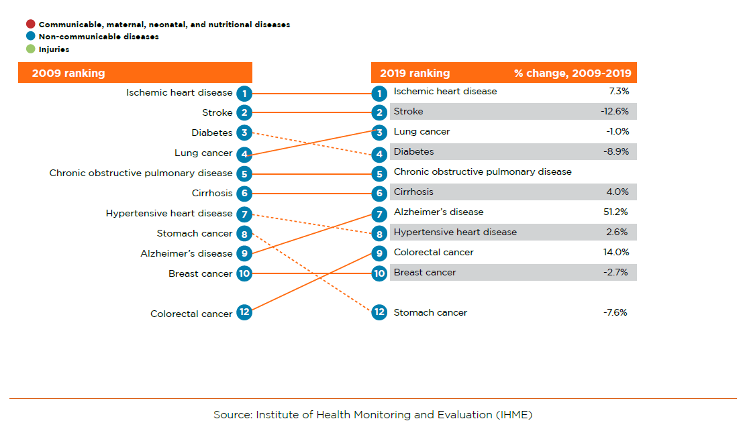
Lorsque l’Arménie a introduit son premier paquet de prestations de base (BBP) en 1997, l’espérance de vie moyenne à la naissance était de 70 ans et le taux de mortalité des enfants de moins de cinq ans était de 35 décès pour 1 000 naissances vivantes. Au cours des vingt dernières années, le taux de mortalité des enfants de moins de cinq ans est tombé à 12 décès pour 1 000 naissances vivantes et l’espérance de vie est passée à 75 ans. Dans le même temps, la proportion de la population âgée de 65 ans et plus est passée de 6 à 12 %, et les maladies non transmissibles (MNT), notamment les maladies cardiovasculaires (MCV) et les cancers, sont devenues les principales causes de décès et d’invalidité (figure 1). Par rapport à d’autres pays présentant des indicateurs sociaux et démographiques similaires, l’Arménie affiche un taux plus élevé d’années de vie corrigées de l’incapacité pour 100 000 personnes, en raison de cardiopathies ischémiques, d’accidents vasculaires cérébraux et de diabète.
Le BBP, principal instrument de l’accès universel aux services de santé essentiels
L’accès à des soins de santé de qualité est essentiel pour prévenir et gérer les maladies non transmissibles. Toutefois, si 100 % des femmes enceintes bénéficient de soins prénatals et d’une assistance à l’accouchement auprès d’un prestataire qualifié, les services essentiels pour les maladies non transmissibles sont sous-utilisés. Par exemple, moins de 25 % des adultes ont subi un dépistage du diabète sucré et seulement 44 % un dépistage de l’hypertension. Ces schémas d’utilisation des soins de santé reflètent en partie les différences de couverture des différents services et groupes de population au sein du BBP.
Le BBP, financé par le budget national, offre à la population arménienne un accès universel aux soins de santé primaires et d’urgence, à l’exclusion de la plupart des médicaments délivrés en ambulatoire. Le gouvernement finance également les soins hospitaliers et les services de diagnostic coûteux pour 30 % des Arméniens, y compris certains employés de l’État, les familles à faible revenu et les groupes socialement vulnérables. Par conséquent, pour la majorité de la population, les paiements directs constituent la principale source de financement des soins, ce qui crée des obstacles à l’utilisation. Les groupes bénéficiant d’une couverture élargie par le biais du BBP affichent des taux d’utilisation des soins ambulatoires supérieurs de 36 %. Près de 85 % des dépenses totales de santé sont payées par le biais du paiement direct, ce qui est bien supérieur à la moyenne de 31 % dans les pays à revenu moyen supérieur ou de 30 % dans la région européenne.
Le gouvernement a périodiquement revu le BBP en modifiant l’étendue des services, les groupes de population couverts par les prestations et les taux de remboursement. Toutefois, ces changements sont principalement motivés par des considérations budgétaires et politiques, plutôt que par la charge de morbidité et les priorités des services de santé. Certains services du paquet sont également remboursés à des niveaux inférieurs au coût de la prestation, en partie à cause des faibles niveaux de financement de la santé publique, ce qui incite les prestataires à ne pas fournir ces services et à demander des paiements informels. L’Arménie ne peut pas financer tous les services pour l’ensemble de la population. Cependant, pour progresser vers la santé universelle, compte tenu des contraintes de financement de la santé publique, le processus de révision du BBP devrait prendre en compte des critères techniques clés, notamment la charge de morbidité, les taux d’utilisation des services de santé et la nécessité d’une protection financière.
Explorer les options pour un BBP plus inclusif et à plus fort impact
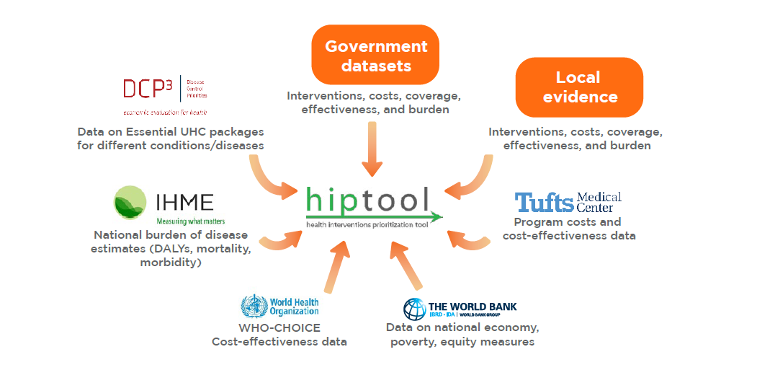
En collaboration avec le ministère arménien de la santé, la Banque mondiale a réalisé une évaluation à l’aide de l’outil HIPtool (Health Intervention Prioritization tool) afin d’identifier les modifications potentielles du BBP susceptibles de faciliter l’amélioration de la santé de la population. L’outil HIP utilise un algorithme basé sur un modèle pour identifier les allocations optimales de ressources qui maximisent les résultats en matière de santé, sous réserve des dépenses de santé publique, de la charge de morbidité, de la couverture et de l’efficacité des interventions, du rapport coût-efficacité et de la valeur sociétale pour l’équité et la protection financière (figure 2). L’outil fournit des résultats analytiques qui peuvent éclairer les discussions des parties prenantes sur les changements à apporter au BBP pour répondre aux nouveaux besoins en matière de santé.
L’équipe chargée de l’étude a examiné trois scénarios différents afin d’explorer l’impact hypothétique d’un BBP remanié :
Dans le scénario 1
nous avons optimisé les dépenses dans le cadre du budget 2019, en autorisant une augmentation maximale de 10 % de la couverture des interventions, afin de comprendre comment les services du BBP pourraient être redéfinis à court terme.
Dans le scénario 2
nous avons comparé les allocations budgétaires optimisées pour 2019 à un budget hypothétique supérieur de 40 % au budget actuel, afin d’étudier l’impact supplémentaire sur la santé d’un financement accru de la santé publique.
Le scénario 3
compare un modèle où le rapport coût-efficacité est davantage pondéré que l’équité et la protection contre les risques financiers, à un autre modèle où ces facteurs ont la même pondération.
Implications pour obtenir un meilleur rapport qualité-prix du BBP
1. Augmenter les allocations aux interventions à fort impact : L’optimisation de l’allocation des ressources aux services dans le cadre du BBP et du budget 2019 de la santé publique aurait pu permettre d’éviter 30 000 AVCI supplémentaires (figure 3). Conformément à la charge de morbidité du pays, l’ensemble des services cardiovasculaires a reçu le financement le plus important dans les scénarios budgétaires 2019 et optimisé. Cependant, nous avons également identifié la nécessité d’allouer davantage de fonds à des interventions rentables dans le domaine des soins musculo-squelettiques et du cancer, qui permettraient de faire face à une charge de morbidité considérable.
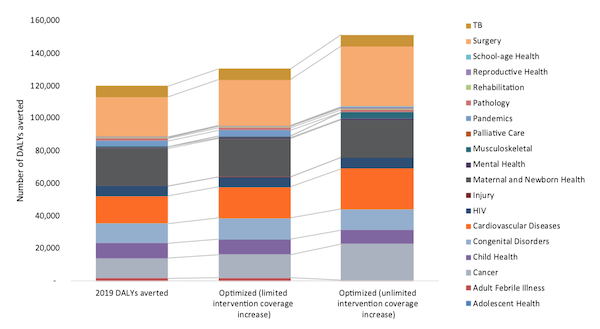
2. Augmenter le financement de la santé publique : Une augmentation de 40 % du financement de la santé publique permettrait d’éviter 15 000 AVCI supplémentaires, en allouant des fonds supplémentaires aux maladies cardiovasculaires, à la chirurgie, à la santé mentale, aux soins palliatifs, à la réadaptation et à la gestion des pandémies. L’optimisation des dépenses dans le cadre d’un budget réduit a permis de diminuer les allocations pour des interventions essentielles, notamment les soins palliatifs, la santé mentale, la santé maternelle et néonatale. Cette analyse a montré comment les dépenses publiques limitées en matière de santé restreignent les investissements dans des interventions rentables qui, autrement, cibleraient des groupes de population prioritaires.
3. Mise en commun du financement de la santé publique : Dans le modèle, nous avons mis en commun les ressources pour les programmes verticaux soutenus par le gouvernement et les partenaires de développement, avec les finances pour les services de santé en général. L’optimisation a démontré qu’il est possible d’améliorer l’efficacité des dépenses de santé en réaffectant des fonds entre des programmes verticaux et d’autres services. Le passage d’un financement de la santé par les donateurs à un financement par l’État offre aux acteurs nationaux une autonomie accrue en matière d’affectation des dépenses, ce qui leur permet de récolter ces gains d’efficacité.
4. Introduction d’évaluations systématiques des technologies de la santé (ETS) : Cette analyse illustre les avantages de l’introduction d’un processus systématique d’examen du BBP, qui tient compte de critères techniques essentiels. S’inspirant d’expériences réussies dans d’autres pays, ces évaluations devraient être complétées par des consultations des parties prenantes et devraient être codifiées dans des documents juridiques (figure 4). À cette fin, le secteur privé s’efforce actuellement de renforcer les capacités d’ETS pour les médicaments et les services de santé, sous l’égide de l’Association arménienne des spécialistes de la médecine factuelle, du Centre arménien de pharmacovigilance ETL et de la plateforme néerlandaise de développement de l’ETS. Il pourrait s’agir d’un point de départ pour réexaminer le processus de révision du BBP en Arménie.

Conclusion
Les résultats de l’analyse ont été diffusés lors d’un événement national sur la santé publique universelle en février 2021 auquel ont participé des parties prenantes des ministères de la santé, des finances et de l’économie, de l’agence nationale de la santé, de l’institut national de la santé, du centre national de contrôle des maladies et de l’institut national du travail et de la recherche sociale. l’Institut national du travail et de la recherche sociale.. Un atelier a ensuite été organisé en avril 2021 à l’intention du personnel technique clé sur l’utilisation du logiciel HIPtool et du modèle paramétré de l’Arménie, dans le cadre d’une réflexion plus large sur les critères et les principes que les pays peuvent utiliser dans la conception de l’ensemble des prestations.
Cette analyse de l’efficacité allocative est une illustration de la manière dont l’optimisation mathématique peut soutenir la prise de décision sur le futur BBP de l’Arménie, à l’aide d’un outil open-source. L’outil HIP permet aux utilisateurs de modéliser différents scénarios en fonction de la charge de morbidité, du rapport coût-efficacité, de l’enveloppe budgétaire totale et de la valeur sociétale pour l’équité et la protection financière. L’analyse explicite de l’optimisation des ressources dans les soins de santé, ainsi que de l’équité et de la protection contre les risques financiers, gagnera en urgence dans l’ère post-COVID-19. Si le chemin vers la santé universelle varie d’un pays à l’autre, les systèmes nationaux de prestations de santé fondés sur des données probantes joueront un rôle essentiel pour faciliter l’accès universel à des soins de santé de haute qualité.
Lire le rapport complet ici.