Rédigé par
Eunkyoung Kim
et Tomas Roubal
La République de Corée est considérée comme l’un des pays les plus performants du monde.
pays performants
dans leur réponse à la maladie à coronavirus 2019 (COVID-19). Depuis le
28 avril 2021
La République de Corée a signalé 120 673 cas cumulés de COVID-19 confirmés et 1 821 décès depuis le premier cas confirmé le 20 janvier 2020 ; récemment, le nombre moyen de nouveaux cas par jour sur sept jours était de 670 (figure 1).
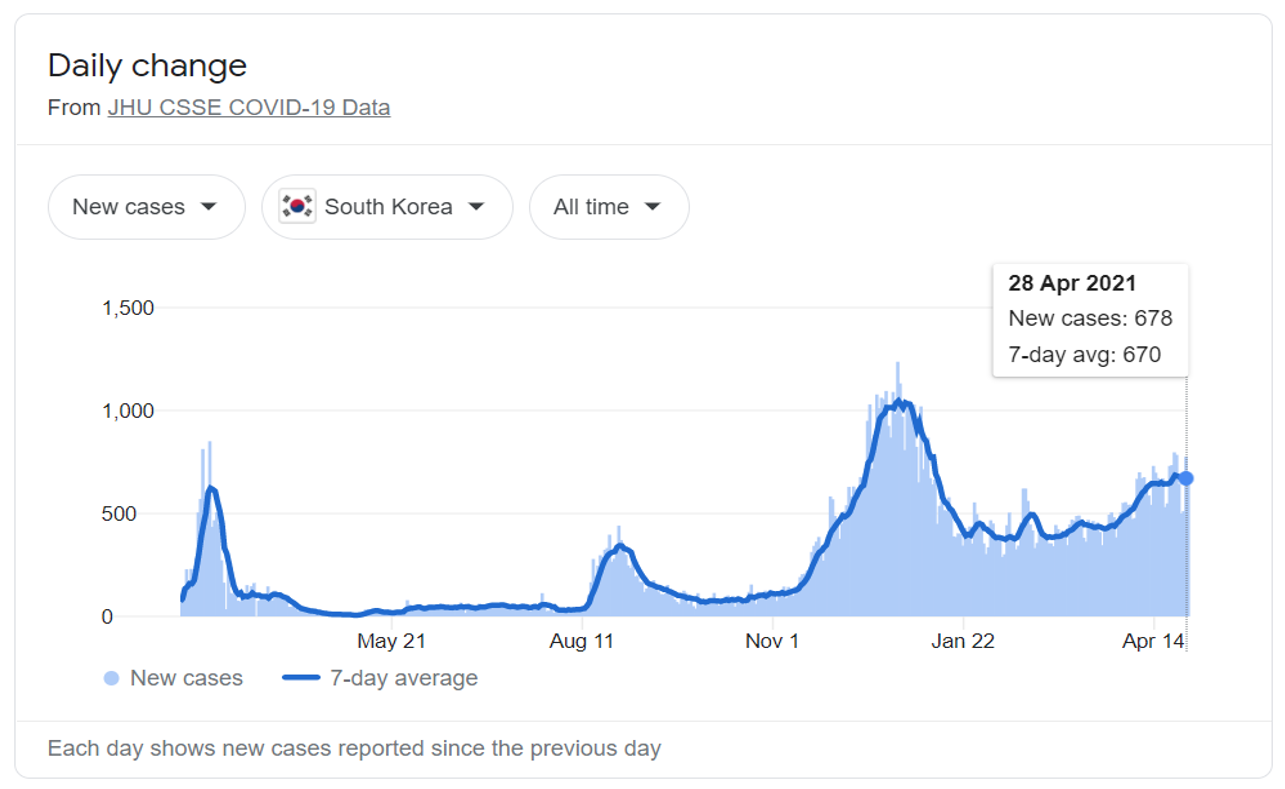
Dès le départ, le gouvernement a pris des mesures proactives et stratégiques pour contenir la propagation du COVID-19. Il s’agit d’interventions non pharmaceutiques, telles que la fermeture des écoles, le télétravail, la fermeture des lieux à haut risque (par exemple, les lieux religieux, les salles de sport et de divertissement), les mesures de distanciation sociale (par exemple, le port d’un masque, le lavage des mains, l’étiquette en cas de toux), sans fermeture des frontières (à l’exception du Hubei, en Chine) ni confinement ; la surveillance active et la détection des cas, ainsi que la gestion des cas par des activités de test, de dépistage et de traitement. La mise en œuvre des IPN a contribué à permettre au gouvernement de renforcer la préparation et l’état de préparation de la capacité de réaction au COVID-19. Cependant, la mise en œuvre des NPI a eu un impact sur la perception qu’ont les patients de la recherche de santé, sur les modes d’utilisation des soins de santé et sur l’accès aux services de santé. L’arriéré croissant des services de santé reportés peut
entraînera des défis dans le secteur de la santé pour répondre aux besoins sanitaires non satisfaits à l’avenir
.
En Corée, le nombre de patients atteints du COVID-19 n’a pas dépassé les capacités du système de santé. Le gouvernement s’est efforcé de maintenir la fourniture de services de santé essentiels en établissant un flux de patients efficace, tel que le triage et l’orientation ciblée des patients COVID-19 et non COVID-19. En outre, la télémédecine et la prescription sans visite ont été temporairement autorisées pour améliorer l’accès aux soins et réduire les risques d’infection lors des consultations externes dans les établissements vulnérables, y compris les établissements de santé et les maisons de repos, à partir de la fin février 2020.
En conséquence, aucune perturbation des services de santé essentiels n’a été observée en Corée, mais selon des données récentes, des changements significatifs dans l’utilisation des soins de santé ont été constatés. Il est important que les décideurs politiques comprennent les causes de ces changements, quels établissements de santé et quels groupes de population ont été touchés de manière significative, et quel a été l’impact sur les dépenses médicales, afin de prendre des décisions sur les politiques de santé pour des systèmes de santé meilleurs et plus équitables, et pour la préparation et la réponse à une future pandémie.
Impacts du COVID-19 sur les soins de santé en République de Corée en 2020
Basé sur l’assurance maladie nationale coréenne (NHI)
Statistiques du service d’examen et d’évaluation de l’assurance maladie (HIRA)
Service d’examen et d’évaluation de l’assurance maladie (HIRA)
)
En comparant les données de janvier-septembre 2020 à celles de janvier-septembre 2019, les messages clés suivants ont été trouvés.
- Diminution de l’utilisation des services de santé et augmentation des dépenses médicales en 2020
Dans l’ensemble, une diminution de l’utilisation des services de santé et une augmentation des dépenses médicales ont été constatées en Corée pendant la pandémie de COVID-19 en 2020. Le nombre d’utilisations totales des soins de santé (y compris les soins ambulatoires et hospitaliers) a diminué de 12,11 %, ce qui représente la baisse la plus importante sur une décennie ; le nombre de visites ambulatoires a largement diminué (12,9 %) par rapport au nombre de jours d’hospitalisation (4,6 %). Les dépenses médicales pour les services assurés n’ont que légèrement augmenté de 1,3%, bien qu’il s’agisse du taux d’augmentation le plus faible sur une décennie ; les dépenses médicales pour les soins hospitaliers et les soins ambulatoires ont augmenté de 2,8% et de 0,4%, respectivement. Cependant, le taux d’augmentation des dépenses médicales par visite et par jour a été le plus élevé sur une décennie (taux d’augmentation de 15,26 %), soit deux fois et demie plus que le taux d’augmentation moyen de 6,11 % entre 2010 et 2019 ; les dépenses médicales par visite et par jour pour les soins ambulatoires ont augmenté de manière significative de 15,26 %, tandis que celles pour les soins hospitaliers ont augmenté de 7,78 % (figure 2).
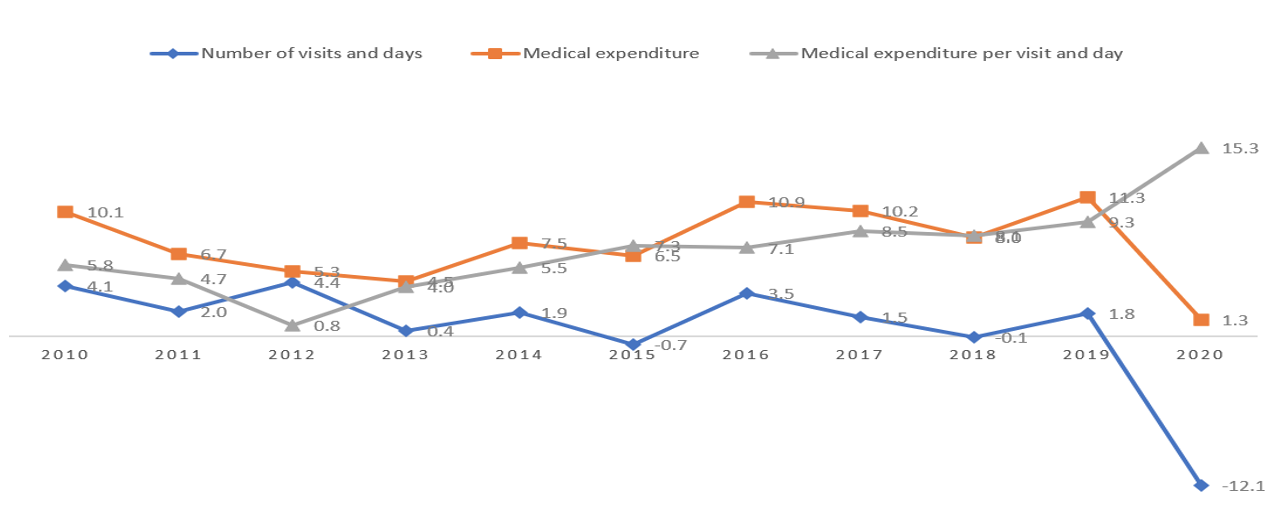
- Changements dans l’utilisation des soins de santé
L’utilisation des services de santé a diminué dans presque tous les groupes de population (par âge et par sexe) ; les femmes (de 12,35%), les enfants et les adolescents (de 44,89% pour les 0-9 ans ; de 29,51% pour les 10-19 ans), et les jeunes actifs (de 12,7% pour les 30-39 ans) ont diminué leur utilisation des services de santé, en particulier pour les soins ambulatoires, ce qui a entraîné une baisse des dépenses de l’assurance nationale de santé (NHI) pour ces groupes.
Le nombre de consultations externes a considérablement diminué (de 12,9 %) par rapport à la baisse des journées d’hospitalisation (de 4,6 %). L’utilisation des centres de santé a chuté d’un tiers (33,5 %), et les hôpitaux et les cliniques ont également enregistré des baisses importantes du nombre de patients (respectivement de 14,7 % et de 13,1 %) (figure 3). Le ministère de la santé et de la protection sociale et les gouvernements locaux ont intentionnellement réduit la fonction des centres de santé en matière de prestation de services de santé, en les réorientant vers le dépistage et les tests dans le cadre de la réponse au COVID-19 ; les centres de santé ont joué un rôle clé dans la réponse au COVID-19, bien qu’ils disposent de ressources humaines relativement limitées.
Les changements dans l’utilisation des hôpitaux et des cliniques peuvent provenir de quatre grands domaines : i) les changements dans les comportements de recherche de santé dus à la perception personnelle (par exemple, la crainte d’une infection croisée au point de soins) ; ii) l’évolution de la charge de morbidité (par exemple, réduction du nombre de cas de grippe et de blessures) ; et iii) les changements dans le système de santé, les droits ou le financement de la santé qui ne sont pas liés à COVID-19.
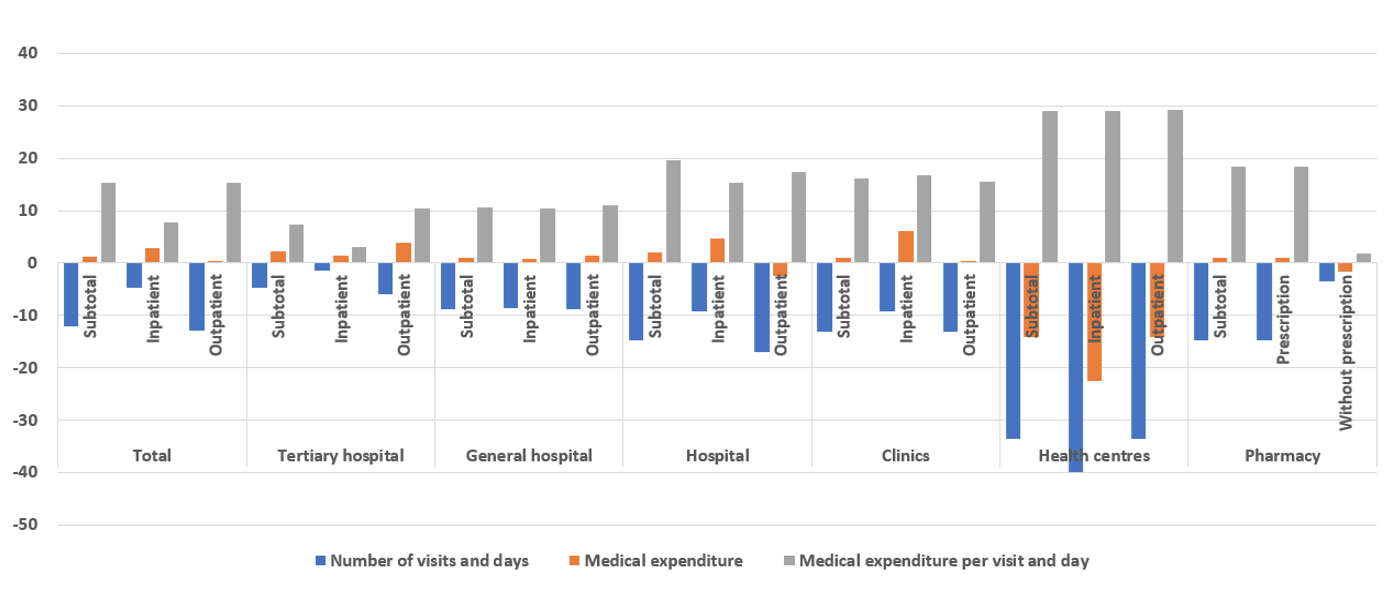
Impact du COVID-19 sur les comportements de recherche de santé
– Le nombre d’utilisateurs de la quasi-totalité des établissements de santé et des pharmacies a diminué par rapport à la même période de l’année précédente. Selon l’enquête 2020 sur les expériences des patients en matière d’utilisation des soins de santé sur la période allant de juillet 2019 à juin 2020. menée par le ministère de la santé et de la protection socialeEn 2020, la proportion de personnes préoccupées par la crainte d’une infection croisée sur le lieu de soins a augmenté de 8,7 points de pourcentage pour les soins ambulatoires et de 9,6 points de pourcentage pour les soins hospitaliers (14,7 % pour les soins ambulatoires et 18,1 % pour les soins hospitaliers en 2020). Cela signifierait donc que la crainte d’une infection croisée a affecté le comportement de recherche de santé, conduisant à éviter l’utilisation des soins de santé parmi les personnes pendant la pandémie de COVID-19.
Évolution de la charge de morbidité
– COVID-19 a surtout touché les cliniques qui fournissent des soins ambulatoires, qui représentaient environ 34% de l’utilisation totale des services de santé. Parmi les cliniques, l’utilisation des cliniques de pédiatrie et d’oto-rhino-laryngologie a diminué de manière significative de 44,9 % et 29,8 %, respectivement. Le nombre de patients souffrant de maladies respiratoires aiguës dans les services de soins ambulatoires a considérablement diminué (bronchite aiguë : 47,1 % ; sinusite aiguë : 43,4 % ; amygdalite aiguë : 40,5 % ; infection aiguë des voies respiratoires supérieures : 38,4 % ; grippe : 34,8 %), qui font partie des maladies courantes couvertes par les services de pédiatrie et de soins intensifs.cliniques de l’ar/du nez/de la gorge. Il en va de même pour l’utilisation des soins hospitaliers ; le nombre de patients souffrant de maladies respiratoires aiguës hospitalisés a largement diminué (bronchite aiguë de 55,2 % ; amygdalite aiguë de 47,3 % ; pneumonie de 46,7 % ; grippe de 31,8 %).
– Le nombre de patients souffrant d’épisodes dépressifs et de troubles anxieux a augmenté de 6,5 % et de 4,5 %, dans un contexte de baisse générale de l’utilisation dans d’autres domaines ; le nombre de visites pour traiter ces maladies a augmenté de 9,7 % et de 7,4 %, respectivement. Il est probable que la mise en œuvre des NPI, la durée prolongée de la pandémie de COVID-19 et les mesures de confinement prises pour y faire face, l’impact négatif de COVID-19 sur l’économie et les sociétés ont eu une incidence sur l’augmentation du niveau de stress chez les personnes, entraînant une augmentation de l’incidence des problèmes de santé mentale tels que la dépression, d’autres troubles anxieux et des troubles du sommeil.
Mesures prises par les pouvoirs publics en matière de politique de santé pour élargir l’éventail des prestations, y compris la téléconsultation
–
Même au cours de la réponse au COVID-19, le gouvernement est parvenu à étendre de manière ambitieuse les prestations sur la base de l’initiative du gouvernement actuel visant à étendre les prestations entre 2018 et 2022,
en incluant la couverture de divers services d’échographie, d’imagerie par résonance magnétique et d’autres 566 tests et services en septembre 2020.
. Le gouvernement a également introduit temporairement téléconsultation dans le cadre du paquet de prestations à partir du 24 février 2020. L’augmentation des dépenses médicales dans les cliniques d’obstétrique (de 22,4 %), d’urologie (de 13,6 %), d’ophtalmologie (de 6,3 %) et de médecine interne (de 2,8 %), ainsi que leur diminution relativement plus faible des taux d’utilisation par rapport à ceux des autres cliniques, peuvent s’expliquer en partie par ces politiques.
- Évolution des dépenses médicales
Avec la baisse de l’utilisation des soins de santé, les dépenses médicales moyennes ont augmenté en 2020, en particulier pour les hôpitaux tertiaires (de 2,3 %), les hôpitaux (2 %), les hôpitaux généraux (1,1 %) et les cliniques (0,9 %). En outre, les dépenses médicales par visite et par jour ont augmenté de manière significative de 15,26% ; parmi les principaux établissements de santé représentant une part importante de l’utilisation et des dépenses médicales, les hôpitaux ont enregistré le taux d’augmentation le plus élevé (19,65%) pour les dépenses médicales par visite et par jour, suivis par les cliniques (16,08%), les hôpitaux généraux (10,71%) et les hôpitaux tertiaires (7,33%).
Il semble que l’augmentation des dépenses médicales en Corée pendant la pandémie de COVID-19 ait été la conséquence d’une série de décisions politiques intentionnelles dans le cadre de la réponse au COVID-19, ainsi que d’un ensemble de politiques existantes et de caractéristiques du système de santé. Il existe plusieurs voies par lesquelles la pandémie de COVID-19 a entraîné des changements dans les coûts et les dépenses de santé : i) l’augmentation de l’intensité des services hospitaliers ; ii) l’augmentation des coûts des soins (par exemple, l’EPI, la prévention et le contrôle des infections, les schémas de prescription pharmaceutique) ; iii) les services supplémentaires inclus dans les tarifs majorés (par exemple, la téléconsultation) ; et iv) les incitations financières et l’adaptation à la gestion des finances publiques, aux flux de trésorerie et aux méthodes de paiement des prestataires.
Augmentation de l’intensité des soins hospitaliers
– Premièrement, il est lié aux caractéristiques des patients (par exemple, la gravité de leur état de santé), qui influent sur le niveau d’intensité des soins dispensés. Les hôpitaux, les hôpitaux généraux et les hôpitaux tertiaires fournissent des soins intensifs aux patients atteints de maladies graves et critiques et à d’autres patients atteints de maladies graves qui doivent être hospitalisés, ce qui entraîne une augmentation des dépenses médicales liées aux soins intensifs pour les patients hospitalisés. Ces établissements de santé de haut niveau disposent également de meilleures infrastructures pour la fourniture de services innovants, et la majorité des services fournis dans les hôpitaux de soins tertiaires sont des services et des traitements de haute technologie. En outre, les tarifs des services sont plus élevés dans ces hôpitaux que dans d’autres établissements de santé tels que les cliniques.
Augmentation du coût des soins
– Les établissements de santé de haut niveau pourraient également avoir maintenu le niveau des dépenses médicales couvertes par le NHI par le biais de services induits par le prestataire (par exemple, en prescrivant des procédures de diagnostic inutiles, des visites de suivi inutiles). Et ils peuvent avoir augmenté les coûts des soins par le biais de l’EPP, de la CIP, de la prescription de médicaments pour des périodes plus longues, etc.
Services supplémentaires inclus dans les tarifs majorés (par exemple, téléconsultation)
– La consultation et la prescription par téléphone (téléconsultation) ont été introduites temporairement, sous certaines conditions limitées, à partir du 24 février 2020. Depuis le 8 mai 2020, les cliniques sont autorisées à percevoir un supplément de téléconsultation (30 % du tarif normal de consultation), entièrement pris en charge par l’INSA, qui s’ajoute au tarif normal de consultation pour les consultations et les prescriptions par téléphone ;
La téléconsultation est plus coûteuse que la consultation en face à face du point de vue du prestataire de soins
.
Incitations financières et adaptation à la gestion des finances publiques, aux flux de trésorerie et aux méthodes de paiement des prestataires
– L’augmentation des dépenses médicales peut signifier que le gouvernement a fait des efforts pour améliorer la résilience et la durabilité du système de santé grâce à des systèmes flexibles de gestion des finances publiques. Pour assurer le maintien des liquidités des prestataires de soins de santé, le gouvernement a raccourci les jours de la procédure de remboursement de 22 à 10 jours sur la base de la règle 21 d’application de l’assurance nationale. En ce qui concerne les avances, 90 à 100 % du coût moyen mensuel des demandes de prestations d’assurance (pour la même période de l’année précédente) ont été versés à l’avance aux établissements de santé ayant des difficultés financières liées à COVID-19.
Conclusion
Bien que la République de Corée ait signalé un nombre relativement faible de cas de COVID-19 et mis en œuvre des niveaux minimums d’IPV, la pandémie de COVID-19 a entraîné des changements significatifs dans l’utilisation des soins de santé et les dépenses médicales en 2020. Il est trop tôt pour déterminer si la diminution de l’utilisation est liée à des besoins non satisfaits ou à la diminution de l’utilisation de soins inutiles. Il convient donc de surveiller en permanence l’utilisation des soins de santé et les dépenses médicales, ainsi que leur impact sur l’état de santé à l’avenir.
Remerciements
Nous remercions Peter Cowley, Ding Wang, Yeri Kim (Bureau régional de l’OMS pour le Pacifique occidental), Ke Xu, Inke Mathauer, Joseph Kutzin, Susan Sparkes (siège de l’OMS) et Soonman Kwon (École de santé publique, Université nationale de Séoul) pour leurs précieuses contributions et leurs commentaires ; Korea Health Industry Development Institute) sur une version antérieure du manuscrit.


