Haga clic aquí para descargar el artículo completo de en formato PDF.
1. Contexto de la cobertura sanitaria en el Reino Unido
El Servicio Nacional de Salud del Reino Unido (NHS) se fundó en 1948 y hoy sigue siendo el sistema dominante de cobertura sanitaria . Se financia principalmente a través de impuestos generales (80%), complementados con un impuesto sobre las nóminas. El presupuesto global está controlado por el Tesoro , y la financiación pública – que supone alrededor del 78% de toda la financiación sanitaria del Reino Unido – ha tendido a aumentar a niveles superiores al crecimiento económico y a la inflación: alrededor del 3,5% anual a lo largo de los 70 años de historia del NHS, aunque con importantes oscilaciones.
Todos los residentes en el Reino Unido tienen derecho a recibir asistencia financiada por el NHS , aunque los inmigrantes con “permiso temporal de residencia ” tienen que pagar un recargo adicional desde 2015.
El paquete de prestaciones está implícito pero es muy amplio (definido como “integral” en la ley), e incluye la mayoría de los tratamientos de atención primaria, secundaria, terciaria, comunitaria y mental. Hay algunas restricciones, que varían según el área local, en medicamentos y procedimientos considerados de bajo valor, con nuevos tratamientos sujetos a un proceso transparente de evaluación de tecnologías sanitarias. La asistencia social no está disponible en la mayoría de los casos como prestación en el NHS, o sólo a través de una prueba de recursos, aunque algunos servicios de asistencia personal están disponibles sin coste o a un coste mínimo en Escocia y Irlanda del Norte.
Los servicios del SNS son casi totalmente gratuitos. Las únicas excepciones son pequeños copagos en medicamentos y aparatos para pacientes ambulatorios y de atención primaria en Inglaterra (para que casi el 90 por ciento de las recetas están exentas por una razón u otra)[1], así como cargos por odontología rutinaria y optometría.
La administración del SNS está descentralizada y los distintos países de origen han seguido estrategias divergentes en sobre el papel del gobierno como pagador, proveedor y regulador/responsable del sistema. . En Inglaterra e Irlanda del Norte existe una división entre comprador y proveedor: en el primer caso, , la estrategia general la fija el Gobierno y la administración diaria corre a cargo de una agencia cuasi autónoma, el NHS England, entre cuyas funciones figura la planificación y compra de servicios altamente especializados, como los de enfermedades raras y sanidad penitenciaria. La mayoría de las decisiones de planificación y compra en Inglaterra se toman a través de 135 “Clinical Commissioning Groups” locales , dirigidos por grupos de médicos de familia – aunque hay planes en marcha para consolidar este número y cambiar su papel más hacia la estrategia y la supervisión del sistema (Ver página 9). Existe una serie de otros organismos nacionales y regionales independientes ( ) que se encargan de la regulación financiera y de la calidad, la salud pública ( ), la planificación del personal y otras funciones. Sin embargo, el coste global de administración del SNS es comparativamente bajo, un 2,4 por ciento del gasto sanitario frente a una media de la OCDE de del 3,2.[2]. Escocia y Gales aplican un sistema mucho más directo de control gubernamental para la planificación, compra y prestación del NHS a través de NHS Wales y NHS Scotland.
En términos de prestación, la mayoría de los proveedores de servicios hospitalarios, de ambulancias, de salud mental y de atención comunitaria son propiedad del Estado, aunque en Inglaterra alrededor de la mitad han obtenido el estatus de “foundation trust” , lo que les confiere cierto grado de autonomía frente al control central. La mayoría de los consultorios generales de son proveedores privados independientes que operan con arreglo a condiciones contractuales acordadas a nivel nacional . Los modelos de pago para hospitales se han basado predominantemente en un formulario de grupos relacionados con el diagnóstico, pero se está volviendo a modelos de contrato más por bloques de pago en respuesta a los intentos de crear una atención integrada y reducir los incentivos para admitir pacientes por afecciones relacionadas con enfermedades crónicas. La atención primaria se paga por capitación ( ), pero con cantidades significativas vinculadas a sistemas de pago por resultados.
Tanto los proveedores privados como los seguros operan dentro del sistema sanitario británico, pero representan una parte relativamente pequeña del gasto y la actividad. Alrededor del 10% de la población tiene seguros privados voluntarios[3] – en su mayoría pólizas de empresa proporcionadas por su empleador – sin embargo, éstos sólo representan alrededor del 3% del gasto sanitario[4]. Los proveedores privados realizan una mezcla de trabajos financiados y no financiados por el NHS en , y representan en torno al 7% de la actividad financiada por el NHS en Inglaterra, y bastante menos en los demás países de origen[5]. El propio NHS también presta diversos servicios privados a los pacientes, por ejemplo ofreciendo habitaciones de mejor calidad, tratamientos no financiados en el NHS y para evitar tiempos de espera.

2. Cronología de la financiación y cobertura de la asistencia sanitaria
Esta historia de la financiación sanitaria y la cobertura universal en el Reino Unido puede subdividirse en cuatro periodos, que se describen a continuación:
- Antes de 1911: Creciente papel del Estado en la protección social y la salud pública
- 1911 – 1939: Cobertura de los trabajadores y aumento de la financiación para colmar las lagunas
- 1945 – 1975: La creación y consolidación del SNS
- 1975 – Actualidad: La búsqueda de una asistencia de alta calidad para todos
Antes de 1911: Creciente papel del Estado en la protección social y la salud pública
Aunque la Ley Nacional de Seguros de 1911 fue la primera legislación a gran escala del Reino Unido para que el gobierno impusiera la cobertura del seguro sanitario a una proporción significativa de la población , hubo varios antecedentes importantes en el siglo anterior – y más allá – que ayudaron a sentar las bases.
Las Leyes de Pobres se promulgaron por primera vez para Inglaterra y Gales en 1598 y 1601, marcando el comienzo de una importante expansión de la seguridad social dirigida por el Estado ( ). Establecieron por primera vez un “derecho de socorro” individual para todos los ciudadanos. Financiadas progresivamente a través de un nuevo impuesto basado en el valor de la propiedad y administrado por las parroquias locales, estas leyes crearon una red de seguridad para los principales grupos vulnerables de , como huérfanos, viudas, ancianos y discapacitados[6]. Las prestaciones de variaban en función del estatus y la capacidad de trabajo, pero en general consistían en la provisión de alimentos, alojamiento y atención médica básica en instituciones prescritas. A través de la Charitable Uses Act de 1601, las Leyes de Pobres también iniciaron una construcción a gran escala de hospitales y escuelas locales , financiados por gastos filantrópicos deducibles de la tasa de la Ley de Pobres [7]. El programa era de gran envergadura en comparación con otros países de la misma época. tiempo, representando 1 – 2,5 por ciento del PIB nacional al año durante el siglo XVIII y principios del XIX [8].
Las reformas de 1834 a las Leyes de Pobres cambiaron fundamentalmente su base legal, transfiriendo el papel del estado de ordenar el derecho a la ayuda a través de un sistema en gran parte centrado en la iglesia y administrado por a uno en el que el propio gobierno era responsable del bienestar de los ciudadanos más pobres[9]. Esto fue en parte una respuesta a la rápida urbanización que siguió a la revolución industrial , lo que significaba que las parroquias locales ya no eran una reserva de riesgo eficaz o medio de administrar la demografía y los patrones de necesidad que cambiaban rápidamente.
Este cambio en la responsabilidad creó gradualmente un incentivo para que el gobierno invirtiera en la prevención de la pobreza y la mala salud – en parte para contener el coste de las nuevas leyes sobre los pobres – que condujeron a la Ley de Salud Pública de 1848. Se reconocía así por primera vez una responsabilidad explícita del Estado en la prevención de enfermedades y la promoción de la salud: . La Ley contribuyó a uno de los mayores periodos de inversión gubernamental en infraestructuras públicas como saneamiento, vivienda y espacios verdes de la historia británica durante el siguiente medio siglo , propiciado en parte por el rápido crecimiento económico durante este periodo[10].
1911 – 1939: Cobertura de los trabajadores y aumento de la financiación para colmar las lagunas
En 1900, el Reino Unido contaba con un sistema mixto de financiación y prestación de asistencia sanitaria que dejaba un gran muchas lagunas en la cobertura efectiva. Alrededor de la mitad de la población activa estaba cubierta por algún forma de seguro médico voluntario o asistido por el empleador a través de sociedades de socorros mutuos o planes específicos del sector – suelen cubrir la mayoría de los costes de la atención rutinaria prestada por un médico generalista , con algunos copagos en el punto de servicio.[11]. Los médicos y hospitales también gestionaban sus propios clubes de suscripción por los que las familias podían pagar una cuota semanal voluntaria para sufragar los gastos de tratamiento de cuando fuera necesario. La beneficencia también desempeñó un papel destacado, y los legados, las donaciones a y los ingresos por inversiones constituyeron la principal fuente de ingresos de los 800 hospitales voluntarios de que existían en aquella época, y que ofrecían asistencia gratuita a determinados grupos de , como las familias con bajos ingresos, y de pago a otros.[12]. Poor law instituciones financiadas por el estado (como las casas de trabajo) eran otro proveedor clave para los menos acomodados, aunque los servicios eran de baja calidad y a menudo estigmatizados.[13].
En la primera mitad del siglo XX operaron en paralelo dos ideologías de protección social en cierto modo opuestas – una basada en la asistencia sanitaria como un derecho individual que debe garantizarse a través del seguro social de enfermedad, y la otra en torno a la idea de un derecho colectivo o universal a la salud[14].
En 1911 se promulgó la Ley Nacional de Seguros, que creó el primer gran sistema contributivo, obligatorio y patrocinado por el Estado para aproximadamente la mitad de la población adulta. El sistema se inspiró en cierta medida en el Seguro de Enfermedad Obligatorio introducido en Alemania en 1884 por Otto von Bismarck. Se ofrecía a los trabajadores manuales y asalariados de que ganaban menos de un determinado umbral, pero no incluía a sus dependientes, a los trabajadores del sector informal de , a la clase media ni a muchos otros grupos. El paquete de prestaciones cubría atención primaria, productos farmacéuticos, tratamiento en sanatorios residenciales (para la tuberculosis) y paga por enfermedad durante periodos de enfermedad o incapacidad. A diferencia de los regímenes equivalentes del Seguro Social de Salud en otros países durante este periodo, el NHI no cubría los servicios hospitalarios, ya que se consideraba inasequible. También se incluyó el seguro de desempleo para algunos trabajadores de profesiones cíclicas , así como el subsidio de maternidad para las mujeres. El sistema era contributivo: la mayoría de los asalariados pagaban cuatro peniques por semana, que eran igualados por tres peniques de su empresa y dos peniques del gobierno[15]. Se exigían cotizaciones más bajas a los trabajadores que ganaban menos del umbral salarial, utilizando una escala móvil.
También se creó un sistema limitado de cuentas de ahorro médico para los trabajadores que no encontraban un asegurador en que les cubriera (por ejemplo, por su mal estado de salud). Las administraba Correos , pero eran bastante menos populares, ya que abarcaban a unas 200.000 personas[16].
Existía un sistema dual de administración del sistema nacional de seguros, con prestaciones en metálico , recaudación de primas, mantenimiento de registros y funciones de afiliación realizadas por un mosaico de sindicatos, sociedades de socorros mutuos, “clubes de enfermos” y aseguradoras comerciales que operaban como Sociedades Autorizadas. Se trataba de fondos de seguros autónomos – pero regulados – que debían operar sin ánimo de lucro pero podían negarse a cubrir a una persona por cualquier motivo, aparte de la edad. Las prestaciones médicas eran administradas por los Comités Nacionales del Seguro de Enfermedad – organismos locales de 40-80 miembros que representaban a trabajadores, médicos, autoridades locales y otros delegados nombrados por el Ministerio de Sanidad. Éstas se encargaban de negociar con y de mantener listas de un panel aprobado de médicos y dispensarios, entre los que podían elegir los beneficiarios . El sistema funcionaba bajo acuerdos de supervisión separados en Inglaterra, Gales, Escocia e Irlanda, con pequeñas diferencias en la política y la práctica.
Este sistema de seguro nacional fue objeto de diversas reformas a lo largo de las décadas de 1920 y 1930 para mejorar el paquete de prestaciones, aumentar la afiliación, reducir la contribución del gobierno, reducir las tasas de capitación y honorarios de los médicos y disipar las preocupaciones sobre el “malingering” de diversas maneras. Sin embargo, en general se mantuvo para la población asalariada hasta la creación del Servicio Nacional de Salud. La cobertura nunca se amplió a los servicios hospitalarios , por lo que un número creciente de trabajadores – cinco millones en 1936 – cotizaban a planes de seguro hospitalario voluntarios , que solían cubrir a un hogar y no a un individuo[17].
Durante el mismo periodo, las creencias rivales sobre el derecho universal a la cobertura sanitaria también fueron ganando terreno, pero de una forma más ad hoc a través de aumentos poco sistemáticos de la financiación pública para un creciente mosaico de servicios sanitarios gratuitos o de bajo coste, a menudo dirigidos a grupos específicos como hospitales especiales y clínicas de bienestar para mujeres y niños, o programas verticales como sanatorios para tuberculosos, hospitales para enfermos de fiebre o mentales[18]. A lo largo de las décadas de 1920 y 1930, algunas autoridades locales también empezaron a destinar importantes fondos a los hospitales voluntarios para paliar sus frecuentes déficits y garantizar la continuidad de la atención hospitalaria a los más pobres de sus comunidades[19].
Un hito legislativo importante fue la Ley de Administración Local de 1929, que derogó parcialmente las Leyes de Pobres de 1834 y otorgó a las autoridades locales poderes para hacerse cargo de las instituciones de la Ley de Pobres, como enfermerías y casas de trabajo, y convertirlas en modernos hospitales generales. – Esto supuso una ampliación clave de la responsabilidad del Estado, que pasó de la promoción de la salud al tratamiento médico, aunque sólo para determinados grupos.
Otros dos avances importantes en esta tendencia universal durante este periodo fueron, en primer lugar, la creación del Servicio Médico de las Highlands e Islas. Se fundó en 1913 para dar cobertura a 300.000 personas de algunas de las comunidades más remotas de Escocia[20]. Como servicio sanitario integral subvencionado por el Estado y bajo el control directo del Departamento de Sanidad para Escocia, fue en muchos aspectos un precursor del futuro Servicio Nacional de Salud. En segundo lugar, el creciente papel de los servicios voluntarios de primeros auxilios, como la Cruz Roja Británica y la Orden de San Juan, que se fundaron durante la Primera Guerra Mundial y llegaron a ser responsables de gran parte del servicio nacional de ambulancias en las décadas previas a la creación del NHS[21].
1939 – 1975: La creación y consolidación del SNS
En el periodo previo a la Segunda Guerra Mundial y durante la misma, surgió un notable consenso entre diferentes actores políticos y médicos sobre la necesidad de consolidar el mosaico desordenado de planes de cobertura de en todo el Reino Unido en algún tipo de sistema nacional y universal de cobertura sanitaria .[22]. Varios factores contribuyeron a este consenso para el cambio, entre ellos[23]:
- La complejidad de navegar por diferentes prestaciones, pagadores y proveedores y entender a qué servicios tenía derecho una persona. Esta mezcla incluía el sistema de seguros, hospitales voluntarios que dependen de los recursos, suscripciones individuales a médicos de cabecera, las antiguas instituciones de ayuda a los pobres, algunas de las cuales eran gestionadas ahora por las autoridades locales, varios planes de seguros hospitalarios contributivos voluntarios, y servicios de bolsillo – este último de los cuales todavía representaba alrededor del 7-8 por ciento del gasto de una familia de clase media antes del estallido de la Segunda Guerra Mundial.[24].
-
Un mayor sentido de la solidaridad social durante e inmediatamente después de la guerra, que chocó con una percepción de injusticia en el trato dispensado a los pacientes de pago frente a los subvencionados por . Durante mucho tiempo ha existido la percepción de que los médicos podían dar Diferentes niveles de atención a los pacientes en función de su situación de pago y cobertura, Por ejemplo, en el acuerdo de 1924 entre la Asociación Médica Británica y el Ministerio de Sanidad sobre el salario de los médicos de grupo, se acordó que, aunque los pagos del seguro nacional constituirían una media de la mitad del salario de los médicos de grupo, sólo deberían dedicar dos séptimas partes de su tiempo a estos pacientes.[25].
-
La Depresión de las décadas de 1920 y 1930 puso de manifiesto profundas desigualdades sanitarias, a las que siguió el aumento del poder de negociación de los sindicatos durante la Segunda Guerra Mundial[26].
-
Servicio Hospitalario de Emergencia (SME) implantado y gestionado por el gobierno nacional durante la Segunda Guerra Mundial para atender a heridos, trabajadores esenciales, evacuados y muchos otros colectivos. Esto demostró que un servicio universal coordinado, completo y podría ser realmente factible. El SME era una combinación de camas requisadas de los hospitales existentes y un programa rápido de construcción de hospitales , con servicios coordinados centralmente por el Ministerio de Sanidad.
-
El creciente coste de los nuevos tratamientos médicos desarrollados gracias a los avances científicos , cada vez más fuera del alcance de los hogares medios.
En 1941, el Tesoro encargó un estudio a un comité presidido por Sir William Beveridge para examinar la posibilidad de establecer un sistema más sencillo de protección social. El resultado informe Seguridad Social y Servicios Afines fue mucho más lejos de lo previsto en sus recomendaciones , y estableció la visión de un sistema integral de sanidad, educación, empleo, vivienda y seguridad social, todo ello garantizado y en muchos casos financiado por el gobierno .[27]. El objetivo era matar simultáneamente lo que el informe denominaba los “cinco gigantes”: “necesidad, ignorancia, miseria, ociosidad y enfermedad”. Las recomendaciones sanitarias sentaron las bases de lo que se conocería como el modelo Beveridge: servicios financiados con impuestos, gratuitos en el punto de uso y accesibles como derecho universal en lugar de mediante cotizaciones.
El Partido Conservador, entonces en el poder, hizo el primer intento de diseñar un modelo detallado para hacer operativa la visión de Beveridge – el Libro Blanco Un Servicio Nacional de Salud fue publicado en 1944 con el apoyo de todos los partidos. El plan suponía una importante ampliación del ya creciente papel de las autoridades locales en materia de asistencia sanitaria y salud pública, al otorgarles la responsabilidad principal de planificar, administrar y adquirir la asistencia sanitaria para sus poblaciones locales – pero evitando “el desarraigo innecesario de los servicios establecidos” mediante el mantenimiento del panorama mixto de proveedores estatales y no estatales. El plan se preocupó de intentar y satisfacer los numerosos intereses contrapuestos de poderosos actores del sistema, como el estamento médico , los hospitales no estatales y las autoridades locales, pero aun así se enfrentó a una feroz resistencia desde múltiples ángulos[28].
Sin embargo, con la amplia mayoría parlamentaria del nuevo gobierno laborista en 1945, este punto muerto de se rompió y se presentó un plan aún más radical que se aplicó a través de la Ley del Servicio Nacional de Salud de 1946 . El ministro de Sanidad, Aneurin Bevan, rechazó muchos de los compromisos y complejidades del plan conservador y, en su lugar, impulsó un modelo según el cual el Estado sería el comprador dominante, planificador y – para la atención secundaria y terciaria – proveedor de asistencia sanitaria para todos los ciudadanos a través de un Servicio Nacional de Salud universal y financiado con impuestos. Los hospitales se nacionalizarían, de modo que tanto los municipales como los voluntarios estarían todos bajo el control del recién creado NHS para su planificación y gestión. Los médicos de cabecera presionaron con éxito para seguir siendo médicos privados independientes contratados para prestar servicios al NHS, pero sin ser empleados del mismo.
Este nuevo sistema para Inglaterra y Gales no estaría administrado por las autoridades locales, sino por 14 Consejos Hospitalarios Regionales (Regional Hospital Boards, RHB) específicos y semiautónomos, responsables de la planificación y financiación del servicio dentro de sus límites, y dirigidos por representantes locales de los médicos, enfermeros, sindicatos, autoridades locales y otras comunidades. Los hospitales fueron administrados por 388 Comités de Gestión Hospitalaria, que trabajaban según los planes establecidos por los RHB, y con una importante independencia adicional concedida a los hospitales docentes, a los que se dotó de 36 Juntas de Gobierno independientes con sus propias líneas de responsabilidad ante el Ministerio de Sanidad. Las autoridades locales se quedaron con algunas responsabilidades residuales, como los servicios de ambulancia , las vacunaciones, algunos centros de salud y las comadronas, enfermeras y visitadoras sanitarias comunitarias . Se establecieron sistemas paralelos de administración para las demás naciones de origen a través de la Ley del Servicio Nacional de Salud (Escocia) de 1947, administrada por el Ministerio de Sanidad de Escocia, y la Ley de Servicios de Salud (Irlanda del Norte) de 1948 dependiente del Parlamento de Irlanda del Norte .
El alcance de las prestaciones no se hizo explícito, sino que se definió simplemente en la ley como “integral”. La financiación de este nuevo sistema iba a proceder casi exclusivamente de gobierno, repartida entre cada región y hospital más o menos de acuerdo con los patrones de gasto existentes en . Existía la percepción de que el servicio requeriría un mayor nivel de gasto en en los primeros años, mientras se ocupaba de la acumulación de enfermedades existentes en la población de , para luego reducirse a un nivel más manejable. Esto no fue así, y provocó que los costes fueran significativamente más elevados durante varios años de lo previsto, debido al envejecimiento de la población, los avances de la tecnología médica y el aumento de las expectativas de los pacientes [29] .
Los intentos de contener estos costes crecientes adoptaron la forma de la introducción de algunos copagos limitados para recetas, odontología rutinaria y gafas, recaudados en 1952. Aunque eran muy modestas, algunos de sus fundadores, como Nye Bevan, que dimitió del Gabinete en señal de protesta, las consideraron una violación de los principios de “gratuidad en el punto de necesidad” del SNS.
La contención de costes y las medidas de eficiencia siguieron siendo el centro de atención durante gran parte de la primera década del NHS, aunque estos temores se disiparon considerablemente con el informe del Comité Guillebaud de 1956, encargado por el Tesoro. Para ello, se utilizaron comparaciones internacionales y medidas del gasto sanitario como proporción del PIB para demostrar que, de hecho, el NHS era comparativamente rentable, y que los niveles previstos de aumento del gasto para los próximos años podrían financiarse con creces con los niveles esperados de crecimiento económico.No obstante, se emprendieron revisiones y reformas periódicas para reestructurar los niveles de gestión hospitalaria, regional y local del NHS en busca de una administración más óptima. una arquitectura capaz de alcanzar los más altos niveles de calidad para todos, al tiempo que demuestra un uso eficiente de la parte cada vez mayor del gasto público.
Desde el punto de vista de la cobertura, algunas de las reformas más importantes de las primeras décadas del SNS fueron la consolidación de distintos servicios sanitarios inicialmente excluidos del modelo Bevan en el ámbito general del SNS. Entre ellas:
-
La Ley de Reorganización del SNS de 1973, que instituyó una importante consolidación de las competencias sanitarias dentro del SNS, trasladando por primera vez la sanidad pública, las ambulancias y las competencias sanitarias comunitarias, así como la prestación de servicios sanitarios escolares, de las autoridades locales al SNS. También suprimió las divisiones administrativas tripartitas entre diversos consejos y organismos hospitalarios, de medicina de familia y de servicios sanitarios personales, bajo un sistema de dirección único y unificado dirigido por 14 Autoridades Sanitarias Regionales y 90 Autoridades Sanitarias de Área.
-
La Ley de Salud Mental de 1959, que sentó las bases jurídicas para integrar la psiquiatría y la asistencia sanitaria mental como parte integrante del mandato del SNS, y eliminó gradualmente el sistema anterior de tratamiento segregado y administración separada de los hospitales psiquiátricos.[30]. Se atribuyó a las autoridades locales la responsabilidad de los servicios asistenciales no médicos, como el alojamiento y la formación de las personas con un trastorno mental.[31].
-
Menos éxito tuvo el intento de integrar los servicios de asistencia social en el SNS, que sigue sin resolver la cuestión de los límites del sistema sanitario universal del Reino Unido. paquete de prestaciones”, mediante la fusión en 1968 del Ministerio de Sanidad y el Ministerio de Seguridad Social en el Departamento de Sanidad y Seguridad Social. Sin embargo, aparte de algún trabajo conjunto adicional, esto hizo poco para salvar el creciente abismo entre el servicio de salud universal y completo, y el sistema de asistencia social mucho menos generoso.
1975 – Actualidad: La búsqueda de valor y sostenibilidad
Si bien la creación y consolidación del NHS supuso la creación de un sistema de cobertura sanitaria universal en el Reino Unido, las reformas en curso durante los últimos 50 años demuestran que el camino hacia la cobertura sanitaria universal nunca se ha completado del todo. En las diversas leyes y reformas internas del sistema que se han realizado desde entonces se repiten una serie de temas recurrentes, muchos de los cuales reflejan cuestiones a las que deben enfrentarse todos los sistemas sanitarios para lograr una asistencia sanitaria disponible, aceptable, accesible y de alta calidad para todos a largo plazo.
1. Asignación de recursos: ¿eficaz o infrafinanciada? El control centralizado del gasto del NHS permite al Reino Unido un alto grado de control sobre cuánto se gasta en sanidad. Las comparaciones internacionales destacan con frecuencia la rentabilidad del modelo británico, en términos de productos y resultados obtenidos por un coste comparativamente inferior al de muchos países equivalentes.[32]. Existe un debate constante sobre el punto en el que la eficiencia es, de hecho, infrafinanciación, y sobre si el SNS se mantiene fiel a su visión no sólo de proporcionar una red de seguridad básica, sino un servicio que ofrezca tratamiento de la más alta calidad a todo el mundo, independientemente de su riqueza o estatus. Entre los hitos importantes de este debate figuran:
-
El informe de 1976 del Grupo de Trabajo sobre Asignación de Recursos, que por primera vez utilizó métodos de econometría sanitaria para demostrar las desigualdades internas en la financiación de la sanidad entre las regiones más ricas y las más pobres, y propuso una fórmula de población ponderada que luego se utilizó para igualar gradualmente esta situación a lo largo de la década siguiente.
-
La Ley de Sanidad y Asistencia Social de 2001, que amplió la capacidad de los proveedores del NHS para renovar sus envejecidas infraestructuras a través de dos estructuras de colaboración público-privada : la Iniciativa de Financiación Privada (para hospitales) y el Fideicomiso de Financiación de Mejoras Locales (para clínicas). A través de estos mecanismos se construyeron docenas de nuevas instalaciones hospitalarias y cientos de nuevas clínicas, aunque se critican los elevados tipos de interés y las condiciones inflexibles ofrecidas por los socios del sector privado.
-
El Informe Wanless de 2002 sobre las necesidades de financiación a largo plazo del NHS, que recomendaba un periodo de crecimiento del gasto sin precedentes en el que se cerrara gran parte de la brecha entre el Reino Unido y sus vecinos europeos en términos de gasto sanitario: aumentar el gasto sanitario en casi un 2 por ciento del PIB desde que se publicó el informe hasta que el Gobierno laborista dejó el cargo en 2010. Esta medida se financió en parte mediante un aumento del impuesto existente sobre las nóminas de la Seguridad Social.
-
El anuncio en 2009 del “Desafío Nicholson” para mejorar la calidad y, al mismo tiempo, ahorrar aproximadamente un 5% del presupuesto anual del SNS. Este anunció una década de contención del gasto sin precedentes en el servicio, aunque la sanidad fue protegida en comparación con muchos servicios públicos durante la “era de la austeridad” del Reino Unido.
-
El acuerdo de financiación quinquenal de 2018 que vio el NHS volver a los aumentos en términos reales de gasto, sin embargo, todavía por debajo de lo que los economistas de la salud proyectan que se necesita para mantener el ritmo de la creciente demanda de una población que envejece durante el mismo período[33] [34].
2. El alcance del “paquete de prestaciones” del SNS: Aunque el modelo del SNS es más de aseguramiento que de seguro, en el sentido de que no existe un paquete nacional de prestaciones estrictamente definido, como en todos los sistemas existe un debate constante sobre qué tratamientos deben y no deben ser financiados por el Estado. Tres hitos importantes en las reformas sobre este tema son:
-
La creación en 1998 del Instituto Nacional para la Excelencia Clínica (NICE), con el que se pretendía despolitizar las decisiones sobre nuevos fármacos y tratamientos mediante un proceso transparente y en gran medida cuantitativo basado en evaluaciones de tecnologías sanitarias y un umbral explícito de coste por AVAC.
-
La Carta del Paciente de 1991 y la Constitución del NHS de 2009 para Inglaterra y Gales, y la Ley de Derechos del Paciente de 2011 para Escocia, que pretendían consagrar derechos específicos para los pacientes del NHS, incluidos los tiempos máximos de espera para recibir tratamiento.
-
Múltiples revisiones de la medida en que la atención social debe ser financiada a través del NHS, incluyendo una Comisión Real sobre Cuidados a Largo Plazo en 1999, y la Comisión de 2011 sobre la Financiación de la Atención y Apoyo. En ellos se ha tendido a recomendar que los servicios sociales se integren mucho más estrechamente en el paquete de prestaciones del SNS. Sin embargo, el coste que supone – , que casi con toda seguridad requerirá un nuevo impuesto significativo – , siempre ha resultado disuasorio. Si bien la política escocesa es algo más generosa, los servicios sociales en el Reino Unido siguen siendo de financiación privada para todos, salvo una minoría de personas que cumplen los requisitos mediante la comprobación de recursos.
3. Mecanismos de mercado y papel del Estado como proveedor: Muchas de las reformas del NHS británico de los últimos 30 años han tratado de introducir o derogar elementos basados en el mercado en la forma de adquirir la asistencia sanitaria. El cambio más importante fue la creación de una división entre comprador y proveedor, o el llamado “mercado interior” a través de la Ley de Atención Comunitaria y del NHS de 1990, que pretendía acabar con el conflicto percibido entre la toma de decisiones de planificación y compra por parte del NHS y la gestión de la mayoría de los servicios hospitalarios y comunitarios. En su momento se pensó que esto obstaculizaba los intereses de los pacientes en y conducía a una tolerancia de la ineficacia. Mientras que Escocia (2004) y Gales (2009) acabaron derogando esta división por considerar que inhibía la colaboración e introducía un coste administrativo demasiado elevado, Inglaterra persistió hasta hace muy poco en aumentar el papel de la competencia como herramienta de mejora. Los mecanismos de mercado introducidos durante el siglo XXI incluyen la introducción de sistemas de remuneración por resultados para hospitales y medicina general. También la ampliación gradual del derecho legal de los pacientes a elegir entre cualquier proveedor que cumpla los requisitos del NHS, y la puesta en marcha de servicios sanitarios a proveedores ajenos al NHS – ambos diseñados para crear cierto grado de “malestar constructivo” entre los trusts del NHS.
Más recientemente, sin embargo, el NHS inglés ha tratado de revertir muchas de las normas en torno al “mercado interior”, ante la preocupación de que obstaculizara la atención integrada. El Plan a Largo Plazo del NHS de 2019 libera a los pagadores locales del requisito de seguir unas normas de contratación estrictas y, en su lugar, introduce un “deber de colaboración” entre proveedores y comisionados. Nuevos Sistemas de Atención Integrada – asociaciones entre pagadores del NHS, proveedores del NHS y autoridades locales en una zona geográfica definida – cubrirán toda Inglaterra en 2021. Esto marca un cambio importante hacia la cooperación en lugar de la competencia como principal objetivo de mejora en los próximos años.
4. La configuración óptima para el poder del pagador: El NHS inglés ha pasado por Múltiples reorganizaciones y reconfiguraciones de los organismos que toman las decisiones de compra, o “commissioning” – pasando por Area Health Authorities (1973), District Health Authorities (1982), Primary Care Groups (1999), Primary Care Trusts (2001), una fusión al por mayor de Primary Care Trusts (2006), Clinical Commissioning Groups (2013), y otros. Esta aparente incapacidad para encontrar un nivel satisfactorio al que llevar las compras locales y decisiones de planificación se deriva de varias prioridades contrapuestas, entre ellas el deseo de controlar la Aumentar la proporción del gasto público que se destina al Servicio Nacional de Salud. de la toma de decisiones, para aumentar la participación clínica en las decisiones de compra, para coordinar la planificación de la asistencia sanitaria con la de la asistencia social (a cargo de las autoridades locales), y contar con organizaciones de pagadores eficientes que sean capaces de aprovechar la escala. En 2012 el sistema sufrió una importante reorganización que puso a unos 200 grupos de médicos de cabecera locales a cargo de gran parte del presupuesto del NHS, al tiempo que se creaba por primera vez una agencia cuasi independiente – NHS England – como principal pagador y planificador nacional de la asistencia sanitaria. La intención de era reducir aún más el papel del gobierno al de fijar la estrategia y las “reglas del juego”. Sin embargo, el Plan a Largo Plazo del NHS para 2019 también prevé que se deshagan muchos elementos clave de esta reorganización – con la probable fusión de los Clinical Commissioning Groups, que pasarán a ser unos 45 en número , y con un papel más definido en términos de gestión de la salud de la población y menos en torno a las compras. En este modelo, los proveedores asumirán una mayor responsabilidad en el diseño de las vías de atención , mientras que los compradores se centrarán en los resultados, algunos indicadores clave del proceso y las principales decisiones estratégicas (como la ubicación de los servicios clave).
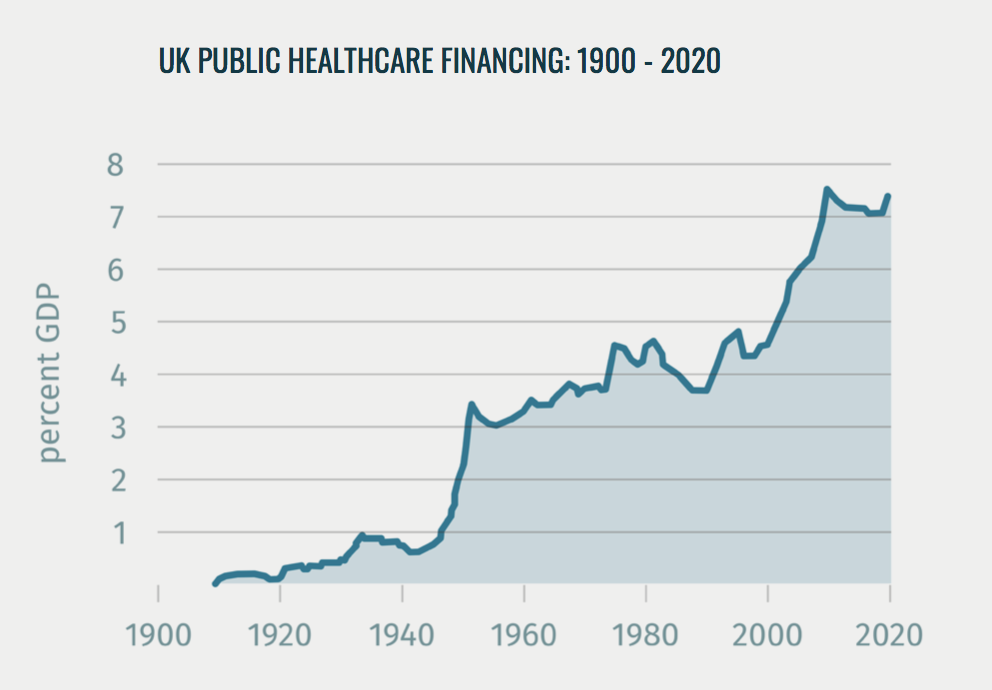
3. Conclusiones
Los cimientos, el establecimiento y la posterior reforma del NHS británico ofrecen una serie de lecciones para otros países en vías de alcanzar y luego mantener la cobertura sanitaria universal . De la cronología descrita destacan tres observaciones en particular.
En primer lugar, la cobertura sanitaria universal puede ser muy popular desde el punto de vista político. – como la continuación Las encuestas públicas indican que sigue alcanzando altos niveles de satisfacción pública y es una de las características de la sociedad británica que más enorgullece a sus ciudadanos. [35] [36]. Aunque varias etapas del camino hacia la cobertura sanitaria universal en el Reino Unido se vieron favorecidas por períodos de crecimiento económico y solidaridad social ( ), el propio avance hacia la cobertura sanitaria universal también catalizó en ocasiones estas cosas. El hecho de que el paso más decisivo en 1945 se diera en un momento de posguerra deuda y devastación económica demuestra que incluso en tiempos de extrema adversidad es posible avanzar rápidamente hacia la CSU.
En segundo lugar, el papel del Estado ha sido fundamental en todas las etapas de la trayectoria de la cobertura sanitaria universal en el Reino Unido: desde el establecimiento de los derechos individuales de las personas en situación de pobreza en el siglo XVII ( ), pasando por la cobertura obligatoria de los trabajadores con salarios más bajos en 1911 ( ), hasta la nacionalización total de la financiación de la asistencia sanitaria ( ), la adquisición y la prestación de servicios hospitalarios ( – ) en 1945 ( – ). Sin embargo, se sigue debatiendo y reformando, incluso en la nación de la que surgió el “modelo Beveridge”, sobre el lugar apropiado del gobierno en la cobertura sanitaria universal. En Inglaterra se ha producido un cambio gradual a lo largo del últimos 50 años para limitar la influencia del gobierno: reduciendo su papel de proveedor mediante la Escisión entre comprador y proveedor y autonomización de los hospitales mediante el estatuto de Foundation Trust, y, en la última década, cediendo también el control directo de las compras mediante la creación del NHS Inglaterra. Sin embargo, Gales y Escocia se han resistido a estas tendencias. Así pues, ¿debería ser el Estado el proveedor de la cobertura sanitaria universal, el comprador, el planificador o quizás simplemente el árbitro? Todas estas preguntas de siguen en el aire, como en muchos otros sistemas sanitarios del mundo.
Por último, el trabajo de la cobertura sanitaria universal nunca termina, especialmente en países como o el Reino Unido, que entienden el concepto no como la provisión de una red de seguridad básica mínima para los más pobres, sino como la “universalización de lo mejor”.[37]. Es decir, garantizar una asistencia sanitaria de alta calidad es un derecho colectivo que no debe estar determinado por los medios económicos de una persona. Mantener esto en una era de avances médicos, aumento de las enfermedades crónicas y envejecimiento de la población requiere un trabajo constante para mejorar y perfeccionar los sistemas sanitarios, así como un compromiso político constante para continuar esta búsqueda en los buenos y en los malos tiempos.
Escrito por Jonty Roland, Consultor independiente de sistemas sanitarios
jonty@healthforalladvisory.com
Con agradecimiento a la labor del “History of the NHS Project” de The Nuffield Trust.
Haga clic aquí para descargar el artículo completo de en formato PDF.
Fuentes:
-
[1] NHS England Statistics, “Prescriptions Dispensed in the Community: 2007 – 2017”, NHS Digital (2019).
-
[2] OCDE, “Tackling wasteful spending on health” (página 42), OECD Publishing (2017).
-
[3] Laing Buisson, “Health cover market report”, Laing Buisson (2017).
-
[4] Oficina Nacional de Estadística, “Cuentas Nacionales de Salud 2018” (2018)
-
[5] Departamento de Sanidad y Asistencia Social, “DHSC annual report and accounts: 2018 to 2019”, Gobierno del Reino Unido (2019).
-
[6] Solar PM, “Poor Relief and English Economic Development before the Industrial Revolution”. The Economic History Review. 48(1); p1-22 (1995)
-
[7] Sretzer S et al. “Salud, bienestar y Estado: los peligros de olvidar la historia”. Lancet. 388(10061); P2734-2735 (2016)
-
[8] Lindert, Peter H. “Poor Relief before the Welfare State: Britain versus the Continent, 1780- 1880. “European Review of Economic History 2. p101-40 (1998)
-
[9] Ley de Enmienda de la Ley de Pobres de 1834
- [10] Bump J. “El largo camino hacia la cobertura sanitaria universal: Historical Analysis of Early Decisions in Germany, the United Kingdom, and the United States”. Health Systems and Reform. 1 (2015)
-
[11] Digby A & Bosanquet. “Doctors and patients in an era of national health insurance and private practice, 1913-1938” Economic History Review, p74-94 (1988)
-
[12] Gorsky M, “The NHS in Britain: ¿Alguna lección de la historia para la cobertura sanitaria universal?” en ed. Medcalf A et al. Health For All: The Journey of Universal Health Coverage. Wellcome Trust (2015)
-
[13] Gorsky M, “NHS at 70 – si se quieren mantener los ideales originales necesitamos honestidad sobre sus costes de funcionamiento”. LSHTM NHS at 70 series (www.lshtm.ac.uk). 14 de junio de 2018.
-
[14] Klein R. La nueva política del SNS. 3a ed. Longman; (1995)
-
[15] Pringle, AS. “The National Insurance Act 1911: Explained, Annotated and Indexed” William Green and Sons (1912)
-
[16] Harris, H. “The British National Health Insurance System, 1911-1919”. Monthly Labor Review. 10(1); p. 45-59. (1920)
-
[17] Digby A & Bosanquet. “Doctors and patients in an era of national health insurance and private practice, 1913-1938” Economic History Review. xli, i, p74-94 (1988)
-
[18] https://www.nuffieldtrust.org.uk/health-and-social-care-explained/the-history-of-the-nhs/
-
[19] Cherry, S. “Before the National Health Service: Financing the Voluntary Hospitals, 1900-1939”. The Economic History Review. 50(2); p. 305-326 (1997)
-
[20] NHS Scotland, “Historia del NHS en Escocia: Highlands and Islands Medical Service”. http://www.ournhsscotland.com/history/
-
[21] Ramsden S & Cresswell R, “First Aid and Voluntarism in England, 1945-85” 20th Century British History. Feb (2019)
-
[22] https://www.nuffieldtrust.org.uk/health-and-social-care-explained/the-history-of-the-nhs/
-
[23] Gorsky M, “NHS at 70 – si se quieren mantener los ideales originales necesitamos honestidad sobre sus costes de funcionamiento”. LSHTM NHS at 70 series (www.lshtm.ac.uk). 14 de junio de 2018.
-
[24] Digby A & Bosanquet. “Doctors and patients in an era of national health insurance and private practice, 1913-1938” Economic History Review. xli, i, p74-94 (1988)
-
[25] Ibid.
-
[26] Bump J. “The Long Road to Universal Health Coverage: Historical Analysis of Early Decisions in Germany, the United Kingdom, and the United States”. Health Systems and Reform. 1 (2015)
-
[27] Abel-Smith B. “The Beveridge Report: its origins and outcomes”. International Social Security Review; 45: p5-16 (1992)
-
[28] https://www.nuffieldtrust.org.uk/health-and-social-care-explained/the-history-of-the-nhs/
-
[29] Gorsky M, “The NHS in Britain: ¿Alguna lección de la historia para la cobertura sanitaria universal?” en ed. Medcalf A et al. Health For All: The Journey of Universal Health Coverage. Wellcome Trust (2015)
-
[30] https://www.jstor.org/stable/1091419
-
[31] https://www.nuffieldtrust.org.uk/files/2017-01/between-the-acts-web-final.pdf
-
[32] Commonwealth Fund, “Mirror, Mirror 2017: La comparación internacional refleja defectos y oportunidades para mejorar la sanidad estadounidense”. Fondo de la Commonwealth (2017)
-
[33] Departamento de Sanidad y Asistencia Social y Ministerio de Hacienda, “Prime Minister sets out 5-year NHS funding plan”. 18 de junio de 2018.
-
[34] Nuffield Trust, Kings Fund & Health Foundation, “£4 billion needed next year to stop NHS care deteriorating”. Comunicado de prensa de Nuffield Trust, 8 de noviembre de 2017, .
-
[35] Kings Fund, “Public satisfaction with the NHS and social care in 2019: Resultados de la encuesta British Social Attitudes”. Kings Fund, (2020).
-
[36] Opinium, “Pride of Britain list”. Opinium (2016)
-
[37] Gorsky M, “The NHS in Britain: ¿Alguna lección de la historia para la cobertura sanitaria universal?” en ed. Medcalf A et al. Health For All: The Journey of Universal Health Coverage. Wellcome Trust (2015)


