Nicole Fraser, Adanna Chukwuma, Marianna Koshkakaryan, Lusine Yengibaryan, Xiaohui Hou, Tommy Wilkinson, Christina Meyer
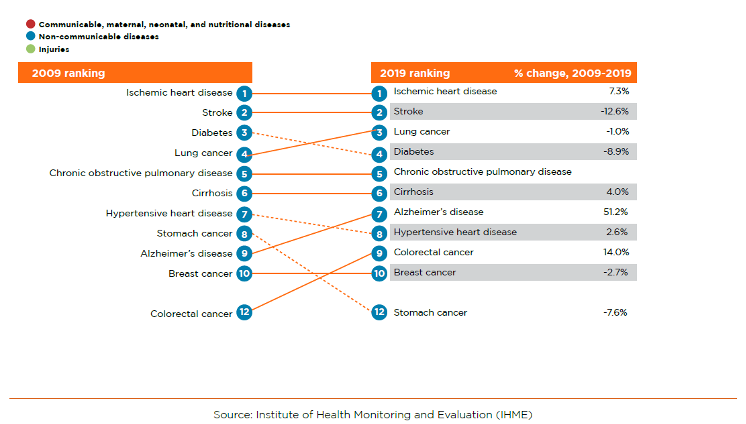
Cuando Armenia introdujo su primer Paquete de Prestaciones Básicas (PBP) en 1997, la esperanza media de vida al nacer era de 70 años y la tasa de mortalidad de menores de cinco años era de 35 muertes por cada 1.000 nacidos vivos. En los últimos veinte años, la tasa de mortalidad de menores de cinco años ha descendido a 12 muertes por cada 1.000 nacidos vivos y la esperanza de vida ha aumentado a 75 años. Al mismo tiempo, la proporción de población mayor de 65 años ha aumentado del 6% al 12%, y las enfermedades no transmisibles (ENT), incluidas las enfermedades cardiovasculares (ECV) y los cánceres, se han convertido en las causas predominantes de muerte y discapacidad (Figura 1). En comparación con otros países con indicadores sociales y demográficos similares, Armenia tiene una mayor tasa estandarizada por edad de años de vida ajustados en función de la discapacidad por cada 100.000 habitantes, debido a cardiopatías isquémicas, accidentes cerebrovasculares y diabetes.
El BBP como principal instrumento para el acceso universal a los servicios sanitarios esenciales
El acceso a una atención sanitaria de alta calidad es esencial para prevenir y gestionar las ENT. Sin embargo, aunque el 100% de las mujeres embarazadas reciben atención prenatal y asistencia en el parto por parte de un proveedor cualificado, los servicios esenciales para las ENT están infrautilizados. Por ejemplo, menos del 25% de los adultos se han sometido a pruebas de detección de la diabetes mellitus, y sólo el 44% se han sometido a pruebas de detección de la hipertensión. Estos patrones de utilización de la atención sanitaria reflejan en parte la cobertura diferencial de los distintos servicios y grupos de población dentro del BBP.
El BBP, financiado con cargo al presupuesto nacional, proporciona a la población armenia acceso universal a la atención sanitaria de urgencia y primaria, excluidos la mayoría de los medicamentos ambulatorios. El gobierno también financia la atención hospitalaria y los costosos servicios de diagnóstico para el 30% de los armenios, incluidos algunos empleados estatales, familias con bajos ingresos y grupos socialmente vulnerables. Por lo tanto, para la mayoría de la población, los pagos de bolsillo son la fuente predominante de financiación de la atención, lo que introduce barreras a la utilización. Los grupos con cobertura ampliada a través del BBP tienen tasas un 36% superiores de utilización de la atención ambulatoria. Alrededor del 85% del gasto sanitario total se paga por cuenta propia, muy por encima de la media del 31% de los países de renta media-alta o del 30% de la región europea.
El Gobierno ha revisado periódicamente el BBP modificando el alcance de los servicios, los grupos de población cubiertos por las prestaciones y los porcentajes de reembolso. Sin embargo, las principales consideraciones para estos cambios son presupuestarias y políticas, más que la carga de morbilidad y las prioridades de los servicios sanitarios. Algunos servicios del paquete también se reembolsan a niveles inferiores al coste de prestación, debido en parte a los bajos niveles de financiación de la sanidad pública, lo que incentiva la suboferta de estos servicios por parte de los proveedores y la demanda de pagos informales. Armenia no puede financiar todos los servicios para toda la población. Sin embargo, para avanzar hacia la cobertura sanitaria universal, dadas las limitaciones de financiación de la sanidad pública, el proceso de revisión del BBP debe tener en cuenta criterios técnicos clave, como la carga de morbilidad, las tasas de utilización de los servicios sanitarios y la necesidad de protección financiera.
Exploración de opciones para un BBP más inclusivo y de mayor impacto
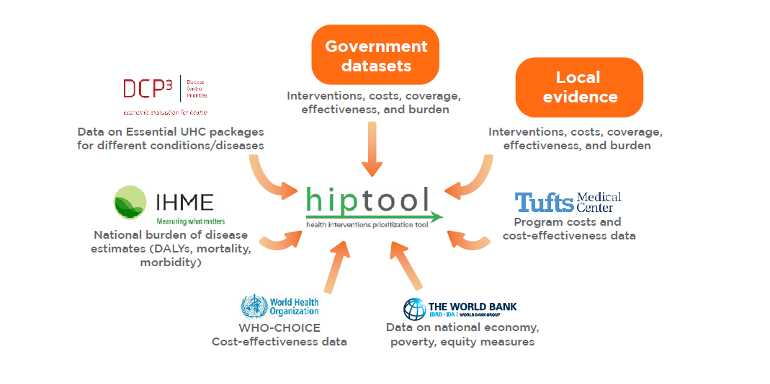
Junto con el Ministerio de Sanidad de Armenia, el Banco Mundial llevó a cabo una evaluación utilizando la herramienta de Priorización de Intervenciones Sanitarias (HIPtool) para identificar posibles modificaciones del BBP que puedan facilitar mejoras en la salud de la población. La herramienta HIP utiliza un algoritmo basado en modelos para identificar las asignaciones óptimas de recursos que maximizan los resultados sanitarios, con sujeción al gasto en salud pública, la carga de morbilidad, la cobertura y la eficacia de las intervenciones, la rentabilidad y el valor social para la equidad y la protección financiera (Figura 2). La herramienta proporciona resultados analíticos que pueden servir de base a los debates de las partes interesadas sobre futuros cambios en el BBP que respondan a las nuevas necesidades sanitarias.
El equipo del estudio investigó tres escenarios diferentes para explorar el impacto hipotético de un BBP rediseñado:
En el Escenario 1
optimizamos el gasto dentro del presupuesto de 2019, permitiendo un aumento máximo del 10 por ciento de la cobertura de intervención, para comprender cómo se podrían volver a priorizar los servicios de BBP a corto plazo.
En el escenario 2
comparamos las asignaciones presupuestarias optimizadas para 2019 con un presupuesto hipotético un 40% superior al actual, para explorar el impacto sanitario adicional de una mayor financiación de la sanidad pública.
Escenario 3
comparó un modelo con una mayor ponderación de la rentabilidad, en relación con la equidad y la protección del riesgo financiero, con otro modelo con igual ponderación de estos factores.
Implicaciones para obtener más rentabilidad del BBP
1. Aumentar las asignaciones a intervenciones de alto impacto: La optimización de las asignaciones de recursos a los servicios dentro del BBP y el presupuesto de salud pública de 2019 podría haber evitado 30 000 AVAD adicionales (Figura 3). En consonancia con la carga de morbilidad del país, el paquete de servicios cardiovasculares recibió la mayor financiación tanto en el escenario presupuestario de 2019 como en el optimizado. Sin embargo, también identificamos la necesidad de mayores asignaciones a intervenciones rentables para la atención musculoesquelética y oncológica que podrían hacer frente a una considerable carga de morbilidad.
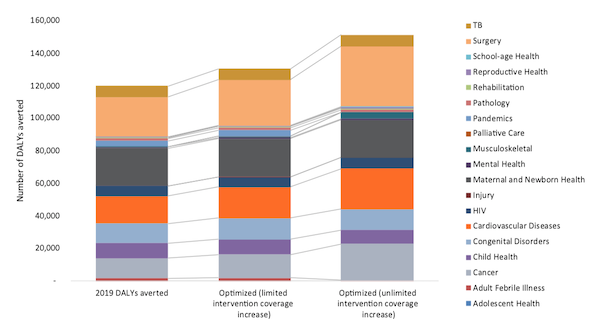
2. Aumentar la financiación de la sanidad pública: Aumentar la financiación de la sanidad pública en un 40% evitaría 15.000 AVAD adicionales, asignando financiación adicional a las ECV, la cirugía, la salud mental, los cuidados paliativos, la rehabilitación y la gestión de pandemias. La optimización del gasto dentro del menor presupuesto redujo las asignaciones para intervenciones críticas, como cuidados paliativos, salud mental y salud materna y neonatal. Este análisis ilustra cómo el limitado gasto público en sanidad restringe las inversiones en intervenciones rentables que, de otro modo, se dirigirían a grupos de población prioritarios.
3. Puesta en común de la financiación de la sanidad pública: En el modelo, mancomunamos los recursos para programas verticales apoyados por el gobierno y los socios de desarrollo, con las finanzas para los servicios de salud en general. La optimización demostró que existen oportunidades para mejorar la eficiencia del gasto sanitario mediante reasignaciones entre programas verticales y otros servicios. La transición de la financiación de la sanidad por los donantes a la financiación estatal ofrece a las partes interesadas nacionales una mayor autonomía sobre las asignaciones de gasto para cosechar estas ganancias de eficiencia.
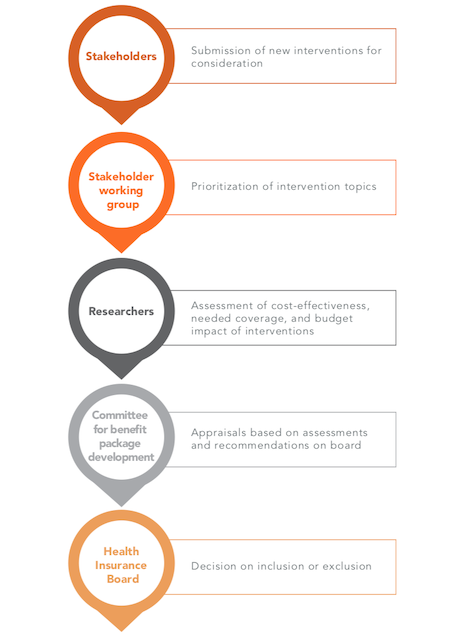
4. Introducción de evaluaciones sistemáticas de tecnologías sanitarias (ETS): Este análisis ilustra las ventajas de introducir un proceso sistemático de revisión de las BBP que tenga en cuenta criterios técnicos críticos. Basándose en las experiencias positivas de otros países, estas evaluaciones deben complementarse con consultas a las partes interesadas y plasmarse en documentos jurídicos (Figura 4). Para ello, el sector privado está trabajando en la creación de capacidad para la HTA de medicamentos y servicios sanitarios, bajo la dirección de la Asociación Armenia de Especialistas en Medicina Basada en la Evidencia, el Centro Armenio de Farmacovigilancia ETL y la Plataforma Holandesa de Desarrollo de la HTA. Este puede ser un punto de entrada para volver a examinar el proceso de revisión del BBP en Armenia.
Conclusión
Los resultados del análisis se difundieron en un evento nacional de UHC en febrero de 2021 al que asistieron las partes interesadas de los Ministerios de Sanidad, Hacienda y Economía, la Agencia Estatal de Salud, el Instituto Nacional de Salud, el Centro Nacional de Control de Enfermedades y el Instituto Nacional de Trabajo e Investigación Social. A continuación, en abril de 2021, se celebró un taller para personal técnico clave sobre cómo utilizar el software HIPtool y el modelo parametrizado de Armenia, integrado en reflexiones más amplias sobre qué criterios y principios pueden utilizar los países en el diseño de paquetes de prestaciones.
Este análisis de eficiencia distributiva es un ejemplo de cómo la optimización matemática puede apoyar la toma de decisiones sobre el futuro BBP de Armenia, utilizando una herramienta de código abierto. La herramienta HIP permite a los usuarios modelizar diferentes escenarios en función de la carga de morbilidad, la rentabilidad, la dotación presupuestaria total y el valor social para la equidad y la protección financiera. El análisis explícito de la relación calidad-precio en la asistencia sanitaria, así como de la equidad y la protección del riesgo financiero, cobrarán nueva urgencia en la era posterior a COVID-19. Aunque el camino hacia la cobertura sanitaria universal variará de un país a otro, los paquetes nacionales de prestaciones sanitarias basados en la evidencia desempeñarán un papel fundamental a la hora de facilitar el acceso universal a una atención sanitaria de alta calidad.
Lea el informe completo aquí.